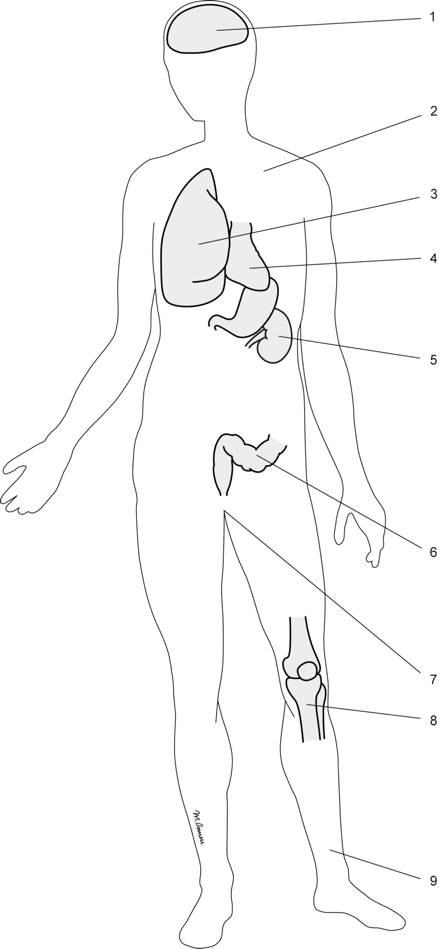
Demokurs Harnapparat
Abschnittsübersicht
-
Einen ersten Eindruck über Inhalte, Funktionen und Features im Lernraum kannst Du Dir mit unserem Demokurs Harnapparat verschaffen, den wir hier auszugsweise abbilden.Damit Du Dich nicht wunderst: Um den Originalkurs zu verschlanken, haben wir einige Themen ausgeblendet; im Demokurs erscheinen sie als "nicht verfügbar".Zu Beginn Deines Rundgangs zeigen wir Dir noch unabhängig von den Kursen unsere Serviceangebote im LernraumViel Spaß!Das Team Lernraum arche medica
-
Chat-Raum
Im Lernraum kannst Du alle Nutzerinnen und Nutzer über die Chat-Funktion erreichen. Mit Push-Nachrichten bleibst Du auf dem Laufenden der Fragen, Antworten und Diskussionen, egal, ob Du gerade aktiv bist oder nicht,
Treffpunkt Zoom
Möchtest Du mehr als Nachrichten schreiben oder lesen? Verabrede Dich mit Lernfreundinnen und -freunden in einem offenen Zoom-Meeting! Ganz einfach, ohne Anmeldung, ohne Link oder Kenncode...
Jetzt geht es weiter zum Demokurs über Niere und Harnwege. Viel Spaß dabei!
Aktivitäten 0 -
Aktivitäten 1
-
LE 1 Organe des Harnapparates
LE 2 Aufbau der Niere
LE 3 Blutversorgung der Niere
LE 4 Funktionsweise der Niere
LE 5 Harnaufbereitung
LE 6 Die Harnzusammensetzung
LE 7 Aufgaben der Niere
LE 8 Aufgaben der Niere - Regulation des Blutdruckes
LE 9 Aufgaben der Niere - Regulation des Wasserhaushaltes
LE 10 Aufgaben der Niere - Regulation des Salz-Wasser-Haushaltes
LE 11 Aufgaben der Niere - Regulation des Säure-Basen-Haushaltes
LE 12 Harnableitende Organe
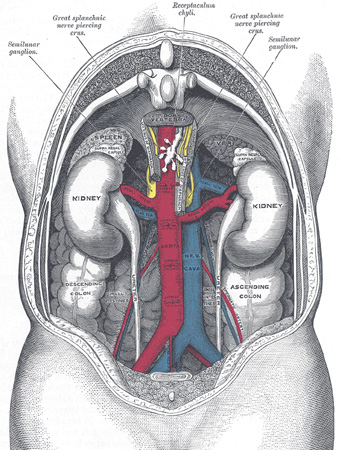 Abbildung: Der Harnapparat (Gray's Anatomy of the Human Body, 1918)
Abbildung: Der Harnapparat (Gray's Anatomy of the Human Body, 1918)Aktivitäten
Zwischentest
Aktivitäten 0 -
Lernziele
Am Ende Deiner Arbeit mit dieser Lerneinheit solltest Du folgende Frage beantworten können:
- Welche sind im Harnapparat die Harn produzierenden, welche die Harn ableitenden Organe ?
Viel Spaß beim Lernen!
Organe des Harnapparates
Zum Harnsystem gehören:
- Harn produzierende Organe
- rechte und linke Niere (Ren/Renes)
- Harn ableitende Organe
- beide Harnleiter (Ureter, pl. Ureteren)
- Harnblase (Vesica urinaria)
- Harnröhre (Urethra)
Die Nebennieren werden nicht dem Harnapparat zugeordnet. Sie gehören zum Hormonsystem.
Zu den Aufgaben der Niere → LE 7 Aufgaben der Niere.
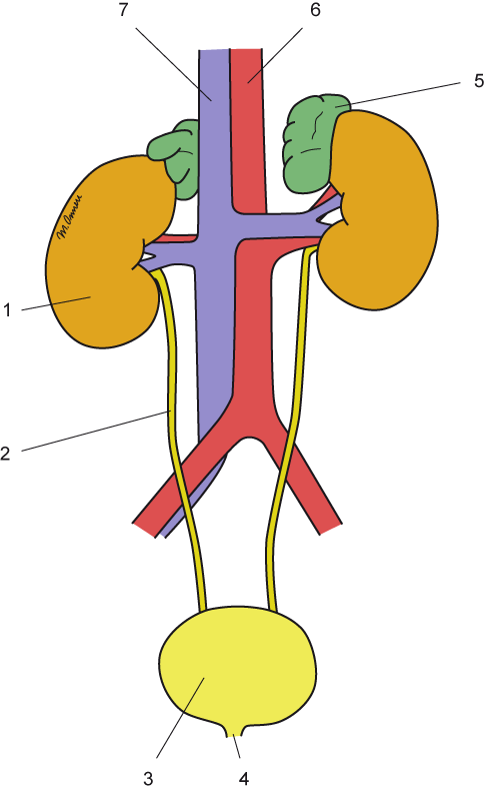
Abbildung: Harnapparat. Copyright: arche medica Berlin
1 Niere (Ren); 2 rechter Harnleiter (Ureter); 3 Harnblase (Vesica urinaria); 4 Harnröhre (Urethra); 5 Nebennieren (Glandula suprarenalis); 6 Aorta; 7 untere Hohlvene (V. cava inferior)

Jetzt zu Deinen Buntstiften! Die Organübersicht des Harnapparates kannst Du ausmalen. Viel Spaß dabei!

Hier findest Du eine leichte Drag & Drop-Aufgabe auf Bild zur Wiederholung der Harnorgane. Viel Erfolg!
Aktivitäten 2 -
Lernziele
Nach Deiner Arbeit in dieser Lerneinheit solltest Du diese Fragen beantworten können:- Aus welchen zwei Regionen besteht das Nierenparenchym?
- Wie wird ein Nephron definiert? Aus welchen Strukturen besteht es?
- Aus welchen Zellen besteht der juxtaglomeruläre Apparat? Was sind seine Hauptaufgaben?
Viel Spaß beim Lernen!
Makroskopischer Aufbau der Niere
Nierenparenchym - Nierenmark
Es besteht aus 8 bis 16 Markpyramiden, die parallel verlaufende Kanälchen enthalten und infolgedessen eine Längsstreifung aufweisen. Um sie herum schieben sich Ausläufer der Rinde, die Nierensäulen mantelförmig hinunter bis zum Nierenbecken und unterteilen so die Markschicht in die einzelnen Pyramiden. Die Papillen (die Spitzen der Pyramiden) besitzen mikroskopisch kleine Öffnungen, durch die der Harn aus den Sammelrohren in die Nierenkelche gelangt. In den Nierenkelchen wird der fertige Urin aufgefangen und in das Nierenbecken weitergeleitet.
Nierenparenchym - Nierenrinde
Sie ist wie eine Kappe über die Basis der Markpyramiden gestülpt und schiebt sich in Form der Nierensäulen um die Pyramiden herum bis zum Nierenbecken. Jede Markpyramide mit der mantelförmigen Rindenschicht stellt eine Einheit, den Nierenlappen dar. Sie beinhaltet u. a. die Glomeruli und Zwischenläppchenarterien.
Weitere Strukturen des Harnapparates - Harnableitende Organe
- Nierenbecken: Im Nierenbecken sammelt sich über die 8 bis 10 Nierenkelche der Urin (Endharn), der von hier aus über die Harnleiter (Ureter), in die Harnblase und schließlich in die Harnröhre (Urethra) ausgeschieden wird. Nierenarterie, Nierenvene, Nerven und Lymphgefäße treten am Nierenhilus (der Nierenpforte) ein bzw. aus.
- Harnleiter (Ureter): Ableitung des Harns aus dem Nierenbecken in die Harnblase
- Harnblase (Vesica urinaria): glattmuskuläres Hohlorgan, Lagerung von Urin
- Harnröhre (Urethra): Ableitung des Harns von der Blase aus dem Körper
Mikroskopischer Aufbau der Niere
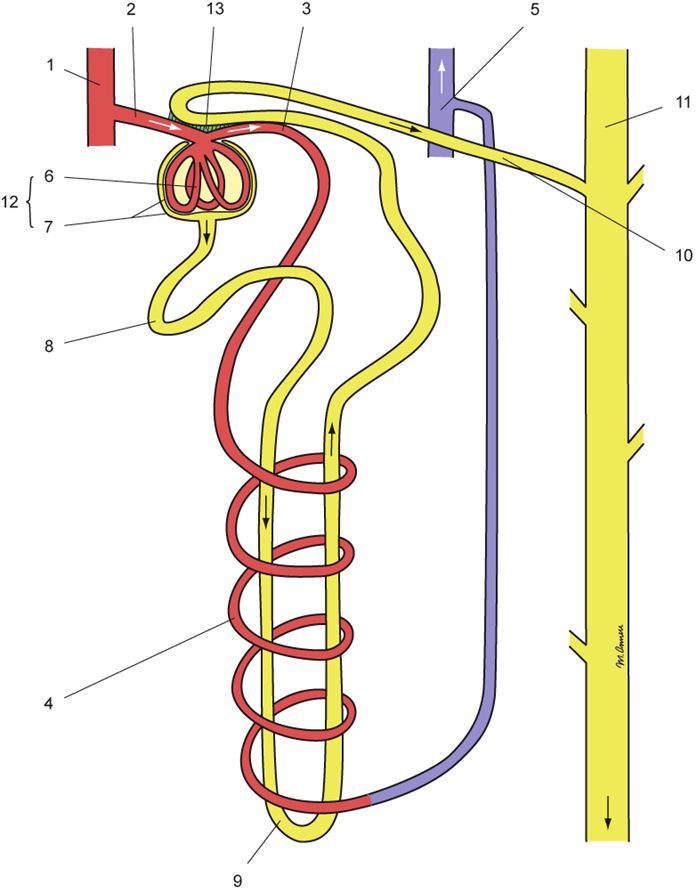 Abbildung: Nephron und Tubulusapparat. Copyright: arche medica Berlin
Abbildung: Nephron und Tubulusapparat. Copyright: arche medica Berlin1 Nierenarterie (A. renalis) - Verzweigungen in Nierenbogenarterien (Aa. arcuatae) und Nierenkapselarterien (Kortikalarterien) nicht abgebildet; 2 zuführendes Gefäß (Vas afferens); 3 wegführendes Gefäß (Vas efferens); 4 Kapillarnetz; 5 Nierenvene (V. renalis); 6 Glomerulus; 7 Bowman-Kapsel; 8 proximaler Tubulus; 9 Henle-Schleife; 10 distaler Tubulus; 11 Sammelrohr; 12 Nierenkörperchen (Glomerulus + Bowman-Kapsel); 13 juxtaglomerulärer Apparat
Nephron
Kleinste funktionelle Einheit der Niere: Urinbildung, bestehend aus Nierenkörperchen (Malpighi-Körperchen) und Tubulusapparat.Nierenkörperchen
Sie bestehen aus Gefäßknäuel (Glomerulus) und Bowman-Kapsel, das Vas afferens führt Blut in das Nierenkörperchen, das Gefäßknäuel (der eigentliche Glomerulus) filtert das Blut durch
- Kapillarendothel
- Basalmembran
- das innere Blatt der Bowmankapsel
Das Vas efferens führt das Blut weiter bis zum Tubulusapparat umspinnenden Kapillarnetz; dieses führt weiterhin arterielles, wenn auch nährstoff- und mineralstoffarmes, entgiftetes Blut.
Bowman-Kapsel
umgibt jeden Glomerulus und sammelt das Ultrafiltrat (Primärharn). Am Harnpol der Kapsel geht das äußere Blatt in den proximalen Tubulus über.
Tubulussystem
Aufgabe: Gewinnung des Sekundärharns durch Resorption und Sekretion. Ein Tubulus besteht aus
- proximalem Tubulus
- Henle-Schleife
- distalem Tubulus
Das Tubulussystem beginnt am Harnpol der Bowmankapsel, wo durch Filtration der Primärharn abgefiltert und aufgefangen wird.
Im weiteren Verlauf des Tubulussystems entsteht durch Rückresorption und Elektrolytaustausch der Sekundärharn.
Proximaler und distaler Tubulus resorbieren sowohl aktiv als auch passiv die wichtigen Elektrolyte Natrium, Magnesium, Kalium, Kalzium, Chlor und Hydrogenkarbonat zurück, desweiteren lebenswichtige Moleküle wie Glukose und Aminosäuren.
Arzneimittel und harnpflichtige Substanzen werden durch aktive Sekretion in das Tubulussystem abgegeben und ausgeschieden.Erythropoetin ist ein Hormon, das im Knochenmark die Erythropoese (Bildung und Reifung von Erythrozyten) steuert. Es wird zu ca. 90 % in der Niere gebildet, genauer: in peritubulären Fibroblasten (Bindegewebszellen um den Tubulus). Die Produktion von Erythropoetin wird durch einen verminderten Sauerstoffgehalt der Nierenarterien stimuliert.
Henle-Schleife
Übergang vom proximalen in den distalen Tubulus. Hier wird vorrangig Wasser rückresorbiert.
Markpyramiden
Die Markpyramiden zeigen makroskopisch mit ihren Markstrahlendie die Sammelrohre
Sammelrohre
Ein Sammelrohr nimmt den Harn von mehreren Tubuli auf, sammeln den Sekundärharn und leiten ihn über die Nierenpapillen in die Nierenkelche weiter. Die Sammelrohre geben den Markpyramiden im Nierenmark ihr gestreiftes Erscheinungsbild.
Nierenpapillen
Übergang der Markpyramiden in die Nierenkelche
Nierenkelche
sammeln das Urin aus den Nierenpapillen bzw. Sammelrohren
Nierenbecken
8-10 Nierenkelche vereinigen sich am Nierenhilus zum Nierenbecken ausgekleidet mit Übergangsepithel, glatte Muskelfasern fördern den Abtransport zu den Harnleitern
Juxtaglomerulärer Apparat
Zellenstruktur am Gefäßpol der Bowman-Kapsel, über dem Glomerulus (juxtaglomerulär = dicht neben dem Glomerulus) zwischen Vas afferens (zuführende Arteriolen) und distalem Tubulus. Der juxtaglomeruläre Apparat besteht aus drei verschiedenen Zellarten mit unterschiedlichen Aufgaben:
- Macula densa - Dicht bepackte Zellen mit Rezeptorfunktion in der Wand des distalen Tubulus; sie messen dort (in erster Linie) die Durchflussrate und die Natriumchloridkonzentration des Harns im distalen Tubulus. Ein verminderter Harndurchfluss (oder eine verminderte NaCl-Konzentration) nimmt die die Macula densa als Signal einer zu geringen Durchblutung der Glomeruli auf und stimuliert die Reninabgabe aus den juxtaglomerulären Zellen (s. u.). Damit wird das Renin-Angiotensin-Aldosteron-System (RAAS) initiiert.
→ LE 8 Aufgaben der Niere - Regulation des Blutdrucks
→LE 10 Aufgaben der Niere - Regulation des Salz-Wasser-Haushaltes - Juxtaglomäruläre Zellen - Sie bilden das Hormon Renin, das über das RAAS sowohl den Blutdruck als auch den Elektrolyt- und Wasserhaushalt steuert
- Vas afferens (zuleitendes Blutgefäß) und Vas efferens (ableitendes Blutgefäß) liegen am Gefäßpol der Bowman-Kapsel
 Mit dieser Drag & Drop-Aufgabe auf Bild kannst Du alle Strukturen der mikroskopischen Anatomie des Nierenparenchyms wiederholenAktivitäten 1
Mit dieser Drag & Drop-Aufgabe auf Bild kannst Du alle Strukturen der mikroskopischen Anatomie des Nierenparenchyms wiederholenAktivitäten 1 -
Lernziele
Am Ende Deiner Arbeit mit dieser Lerneinheit solltest Du folgende Frage beantworten können:
- Wieviel Blut fließt täglich durch die Nieren?
- Was
bedeutet Primärharn, was bedeutet Endharn. Welche sind die jeweiligen
Mengen?
- Errechne
die Menge Endharn prozentual zum Primärharn und merke Dir diesen Wert!
- Erkläre
den Begriff Herzzeitvolumen (Synonym: Herzminutenvolumen)!
- Welcher
Prozentsatz des Herzzeitvolumens fließt durch die Niere?
- Welche
Stoffe werden rein physikalisch glomerulär filtriert? Welche Stoffe werden
(in der Regel) nicht filtriert?
- Was
bedeutet glomeruläre Filtrationsrate (GFR)
- Den
Normwert der GFR musst Du kennen! Wieviel beträgt die GFR bei einem
jungen Erwachsenen?
- Welche
sind die zwei Mechanismen der tubulären Aufbereitung?
- Wie
erklärst Du den Begriff "Nierenschwelle der Glukose"? Nenne auch
den Wert der Glukose-Nierenschwelle!
- Wie erklärst Du Polyurie und Polydipsie bei Überschreitung der Glukose-Nierenschwelle?
Viel Spaß beim Lernen!
Glomeruläre Filtration
Die Menge des Glomerulusfiltrates, die sämtliche Nierenkörperchen beider Nieren pro Zeiteinheit erzeugen, bezeichnet man als glomeruläre Filtrationsrate. Sie beträgt beim jungen Erwachsenen ca. 120 ml pro Minute. Dies entspricht einer Filtrationsmenge von 180 Litern Glomerulusfiltrat täglich.
Das gesamte zirkulierende Blutplasma (ca. 3 l) wird etwa 60 Mal täglich in den Nieren filtriert.
Einfacher gerechnet und vergröbert:
- Die glomeruläre Filtrationsrate beträgt 2.000 Liter Blut pro Tag
- davon 200 Liter Primärharn pro Tag (bei einem jungen Erwachsenen eigentlich 180 Liter. Siehe unten)
- davon 2 Liter Endharn pro Tag
Anders ausgedrückt:
- 10 % des durchfließenden Blutvolumens wird glomerulär zu Primärharn filtriert
- Davon wird nur 1 % zum Endharn, die restlichen 99 % werden tubulär rückresorbiert
Diese Zahlen führen vor Augen, welche Arbeit die Nieren sowohl glomerulär als auch tubulär leisten.
Die Filtrationsleistung der Niere ist stark vom Blutdruck abhängig. Ist dieser zu niedrig (< 80 mmHg),kommt es zur Funktionseinschränkung bzw. zum Nierenversagen.
Glomerulärer Filtrationsdruck
In den Glomerulusschlingen herrscht ein Blutdruck von etwa 50 mmHg.
Dieser glomeruläre Blutdruck ist jedoch nicht identisch mit dem glomerulären Filtrationsdruck - also dem eigentlich wirkenden Filterdruck, mit dem der Primärharn abgepresst wird, da dem glomerulären Blutdruck zwei Kräfte entgegenwirken:
- der kolloidosmotische Druck des Blutes (etwa 25 mmHg)
- der hydrostatische Druck in der Bowman-Kapsel (etwa 17 mmHg)
Es ergibt sich ein Wert von etwa 8 mmHg.
Dieser geringe Druck bietet eine nur geringe Bandbreite zur Filtration.
+ Druck im Glomerulus: 50 mm/Hg
- kolloid-osmotisch wirksamer Druck: 25 mm/Hg
- Kapseldruck: 17 mm/Hg
= Restdruck: 8 mm/Hg
Die Autoregulation von Nierendurchblutung und glomerulärer Filtration
Die Durchblutung beider Nieren beträgt etwa 20 % des Herzzeitvolumens[1], das sind rund 1 l/min oder 1500 l täglich. Die Nierendurchblutung und der Druck in den Glomerulusschlingen werden im Wesentlichen durch die glatten Muskelfasern der zuleitenden Gefäße der Nierenkörperchen konstant gehalten. Diese Autoregulation der Nierendurchblutung funktioniert jedoch nur bei einem arteriellen systolischen Blutdruck (RR) zwischen 80 und 190 mmHg.
< 80 mmHg
- ein zu geringer glomerulärer Filtrationsdruck bringt die Urinproduktion rasch zum Erliegen
- es kommt zum akuten Nierenversagen (prärenales Nierenversagen)
> 190 mmHg
- ein zu hoher glomerulärer Filtrationsdruck erhöht die glomeruläre Filtrationsrate.
- pro Zeiteinheit wird mehr Glomerulusfiltrat durch das Tubulussystem geleitet, wodurch die vielfältigen Resorptions- und Sekretionsvorgänge gestört werden.
- Folge ist ein ungenügend konzentrierter Urin (und damit droht Nähr- und Mineralstoffverlust sowie Dehydration)
Zwei Mechanismen sorgen für den richtigen Druck
- Vasokonstriktion bei RR 80 bis 190 mmHg
- Renin-Angiotensin-Aldosteron-System (RAAS) bei RR < 80 mmHg
[1] Herzzeitvolumen (HZV) oder Herzminutenvolumen (HMV): das Volumen des Blutes, das in einer Minute vom Herzen in den Blutkreislauf gepumpt wird. HZV = Herzschlagvolumen x Herzfrequenz. Wenn mit jedem Herzschlag 70 ml Blut ausgeworfen werden und das Herz 70 Mal pro Minute schlägt, ergibt sich ein HZV von 70 x 70 = 4.900 ml. Vergröbert: HZV = 4,5 bis 5 l. Das entspricht der Menge des zirkulierenden Blutes überhaupt und bedeutet, dass das gesamte zirkulierende Blut innerhalb einer Minute einmal durch den ganzen Körper durchfließt.
Glomeruläre Filtrationsrate (GFR)
Die Menge des Glomerulusfiltrates, die sämtliche Nierenkörperchen beider Nieren pro Zeiteinheit erzeugen, bezeichnet man als glomeruläre Filtrationsrate. Sie beträgt beim jungen Erwachsenen ca. 120 ml pro Min. Dies entspricht einer Filtrationsmenge von 180 l Glomerulusfiltrat täglich.
Das gesamte Blutplasma (ca. 2,5 bis 3 l) wird etwa 60 bis 70 Mal täglich in den Nieren filtriert.
Die GFR gibt als wichtigster Parameter Auskunft über die Nierenfunktion: Durch sie wird die Fähigkeit der Niere gemessen, eine Substanz aus dem Blut zu entfernen. Bei einem gesunden jungen Erwachsenen beträgt die GFR 120 ml/min, sie sinkt physiologisch mit zunehmendem Alter, pathologisch bei Einschränkung der Nierenfunktion, z. B. beim akuten Nierenversagen (ANV) oder bei chronischer Niereninsuffizienz (CNI).
Gemessen wird die GFR mithilfe von Substanzen, die ausschließlich glomerulär filtriert und nicht zusätzlich tubulär sezerniert oder rückresorbiert werden. Hierzu ist die endogen-physiologische Substanz Kreatinin sehr gut, ansonsten der exogene Marker Inulin noch besser geeignet: Es wird die sogenannte (Creatinin-)Clearance untersucht.
Glomerulär gefiltert werden
- Mineralstoffe
- Glukose
- einige Aminosäuren
- ein Drittel der harnpflichtigen Substanzen.
Tubuläre Aufbereitung
Im Tubulussystem wird die Zusammensetzung des Primärharns entscheidend verändert.
Tubuläre Rückresorption
Der größte Teil der darin gelösten Stoffe wird wieder in den Blutkreislauf zurückgeführt (rückresorbiert). 99 % des Wasseranteils aus dem Glomerulusfiltrat fließen passiv, sozusagen „im Schlepptau" dieser Stofftransporte mit. Damit wird der Harn stark konzentriert.
Tubuläre Sekretion
Aber aus dem Tubulussystem werden nicht nur Stoffe ins Blut rückresorbiert, sondern es werden auch Substanzen in umgekehrter Richtung in den Tubulus abgegeben (sezerniert).
Sezerniert werden
- 2/3 der harnpflichtigen Substanzen
(körpereigene, harnpflichtiger Abbauprodukte, z.B. Harnsäure) - Arzneimittel
- Gifte
- außerdem: Säuren, Basen, Salze, Farbstoffe, etc.
Aktiv rückresorbiert werden im proximalen und distalen Tubulus
- Natrium
- Kalium
- außerdem: Chlor, Bikarbonat, Calcium
Aktiv rückresorbiert werden im proximalen Tubulus
- Elektrolyte
- Aminosäuren
- Glukose
Passiv rückresorbiert wird
- Wasser
Der Rückresorptionsmechanismus kann nur bestimmte Konzentrationen dieser Nähr- und Mineralstoffe bewältigen. Wird ein Schwellenwert überschritten, so scheidet der Körper diesen „Überschuss" mit dem Harn aus. Die Grenze der tubulären Rückresorption von Glukose wird als Nierenschwelle bezeichnet; sie liegt bei 180 mg Glukose pro dl Blut. Durch die dann auftretende Glukosurie wird osmotisch bedingt auch vermehrt Wasser ausgeschieden, so dass es zu Polyurie und damit zu Polydipsie (vermehrtem Durst) kommt.
Die Konzentration des Harns findet v. a. in den Sammelrohren statt und wird durch das Hormon Adiuretin reguliert.
 Zwei Videos
zeigen Dir in leicht verständlicher Form
Zwei Videos
zeigen Dir in leicht verständlicher Form den Aufbau der Niere... Viel Spaß dabei!
...und ihre Funktionsweise
 Zu den Begriffen der Harnaufbereitung bieten wir Dir eine Zuordnungsaufgabe an. Gutes Gelingen!Aktivitäten 1
Zu den Begriffen der Harnaufbereitung bieten wir Dir eine Zuordnungsaufgabe an. Gutes Gelingen!Aktivitäten 1 -
Lernziele
Am Ende Deiner Arbeit mit dieser Lerneinheit solltest Du folgende Frage beantworten können:
- Nenne vier regulative Funktionen der Niere!
- Nenne die vier endokrinen Leistungen der Niere!
- Wissen: Die drei wichtigsten
harnpflichtigen Substanzen und deren Ausgangsstoffe
- Wissen: Die Wirkungen der
Prostaglandine
→ Kurs Pharmakologie, LE 3 Analgetika
Viel Spaß beim Lernen!
Die wichtigsten Aufgaben der Niere im Überblick:
- Ausscheidung
- Regulation des Blutdrucks
- Regulation des Wasserhaushalts
- Regulation der Elektrolytkonzentrationen
- Regulation (Aufrechterhaltung) des Säure-Basen-Gleichgewichts
- Bildung der Hormone
- Renin (beeinflusst Elektrolythaushalt und Blutdruck)
- Prostaglandine
- Erythropoetin (stimuliert bei Sauerstoffmangel die Blutbildung)
- Umwandlung von Vitamin-D-Hormon in seine wirksame Form (Calcitriol)
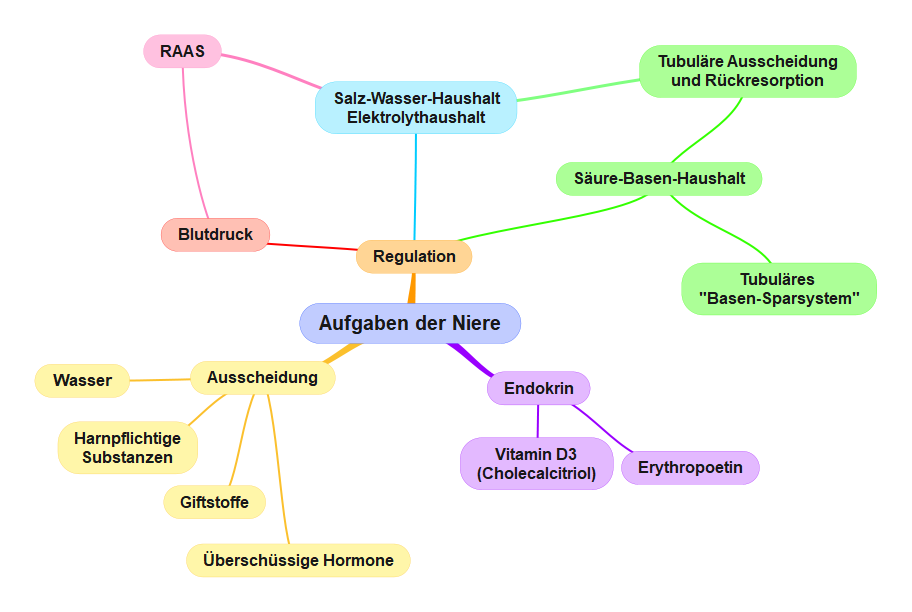 MindMap Aufgaben der Niere. Copyright: arche medica Berlin
MindMap Aufgaben der Niere. Copyright: arche medica Berlin
Diese MindMap kannst Du hier herunterladen. Ausscheidung
- Ausscheidung von Stoffwechselendprodukten
- insbesondere des Eiweißstoffwechsels
- harnpflichtige Substanzen
- Harnsäure als Abbauprodukt der Purine (Kernsäuren)
- Harnstoff als Abbauprodukt von Ammoniak
- Kreatinin als Abbauprodukt des Muskeleiweißes
- Fremdsubstanzen
- Medikamente
- Umweltgifte
- Farbstoffe
- Konservierungsstoffe
- überschüssige Vitamine
Die Niere als endokrines Organ
Die Niere produziert Hormone bzw. hormonähnliche Stoffe:
- Erythropoetin, was die roten Blutkörperchen im Knochenmark zur Ausreifung bringt
- Vitamin D3 in seiner Wirkform Cholecalcitriol, das die Resorption von Kalziumionen aus dem Darm und deren
Einbau in den Knochen fördert
- Renin (vgl. Steuerung der Harnbereitung)
- Prostaglandine
Erythropoetin
Erythropoetin (EPO) fördert die Erythropoese (Bildung von roten Blutkörperchen).
Bei Sauerstoffmangel im Blut wird Erythropoetin in der Niere ausgeschüttet. Es bewirkt eine Anregung der Erythropoese im Knochenmark. Sportler nutzen beim Höhentraining (geringere Sauerstoffkonzentration der Luft) diesen Mechanismus Bei Erkrankungen mit chronischem Sauerstoffmangel kommt es zur Polyglobulie als Kompensation.
Die Bildung von frischen Erythrozyten dauert ca. eine Woche.
Die Lebensdauer eines Erythrozyten beträgt ca. 120 Tage; der Abbau erfolgt hauptsächlich in der Milz.
Beteiligung am Vitamin D-Stoffwechsel
Vitamin D reguliert zusammen mit Hormonen der Schilddrüse und der Nebenschilddrüse den Kalziumhaushalt. Es reguliert die Resorption von Kalzium und Phosphaten aus dem Verdauungstrakt und ist damit u. a. für die Knochenbildung wichtig.Ergänzend zu Leber und Haut ist die Niere am Vitamin D-Stoffwechsel beteiligt. Alles beginnt in der Leber mit der Synthese von Provitamin D. Insofern ist die Bezeichnung "Vitamin" in Bezug auf diesen Stoff nicht ganz korrekt.Der Vitamin D-Stoffwechsel ist insgesamt komplex. Deshalb hier in vereinfachter Form:- Leber – Synthese von Provitamin D (7-Dehydrocholesterol)
- Haut – durch UVB-Strahlen Umbau von Provitamin D zu inaktivem Cholecalciferol ("Vitamin D3")
- Leber – Umwandlung von Cholecalciferol zur Speicherform Calcidiol (25(OH)-Vitamin D)
- Niere – Aktivierung von Calcidiol zu
Calcitriol (1,25(OH)2-Vitamin D), dem biologisch aktiven Vitamin D.
Nur Calcitriol ermöglicht die Resorption von Calcium und Phosphat aus der Nahrung über den Darm und den Einbau von Calcium in den Knochen.
Produktion von Prostaglandinen
Prostaglandine wirken auf unterschiedlichste Weise, z. B.
- Schmerzmediatoren auf die glatte Muskulatur, so entstehen schmerzhaft spürbare Wehen, Spasmen, Tenesmen usw.
- Pyrogen (fiebererzeugend)
- Blutdrucksteigernd bzw. –senkend
- Freisetzung bzw. Hemmung von Katecholaminen und andere Hormonen
- Steuerung der Magensaftsekretion
Aktivitäten 1 -
Lernziele
Am Ende Deiner Arbeit mit dieser Lerneinheit solltest Du folgende Frage beantworten können:
- Erkläre den Mechanismus des Renin-Angiotensin-Aldosteron-Systems und seine Auswirkungen auf
- die Natriämie
- das Blutvolumen
- den Blutdruck
- die Kaliämie
- Erkläre einer Patientin mit Hypertonie (Bluthochdruck), warum ihr der Arzt u. U. ein
ACE-Hemmer vom verschrieben wurde!
Viel Spaß beim Lernen!
Der Renin-Angiotensin-Aldosteron-System (RAAS)
Bei verminderter Nierendurchblutung kann die Niere selbstständig durch Ausschüttung von Renin (ein hormonähnliches Enzym) ins Blut für eine Erhöhung des systolischen Blutdrucks sorgen.
Dieser Mechanismus wird in Gang gesetzt bei:
- zu geringem Durchfluss des Harns in den Tubuli
- verminderter Durchblutung der
Niere bei niedrigem Blutdruck (z. B. beim Schock) oder bei einer Stenose der Nierenarterie
- Reizung sympathischer Nerven der Niere
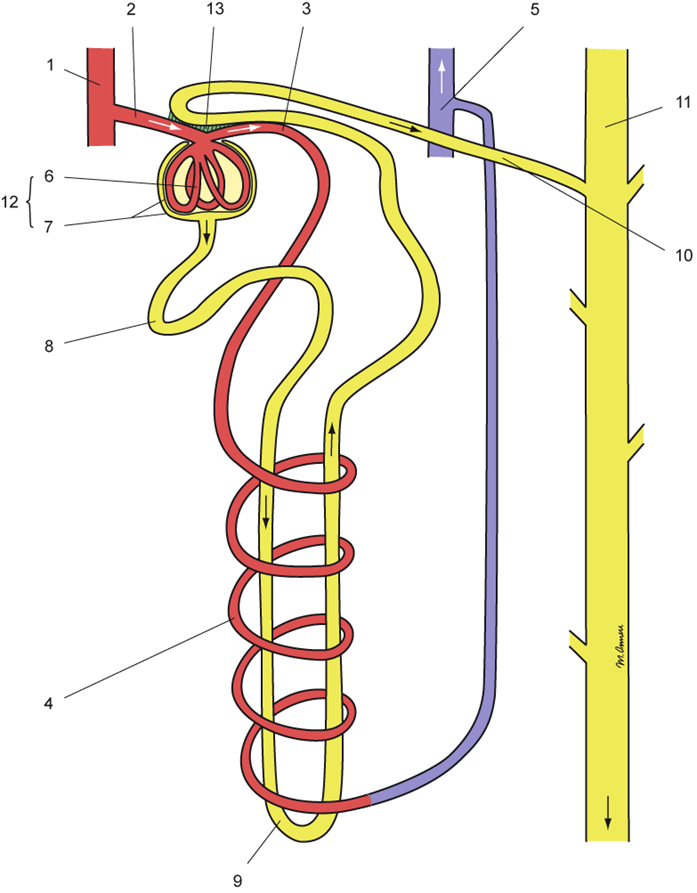
Abbildung: Nephron und Tubulusapparat. Copyright: arche medica BerlinDie Rezeptorenzellen der Macula densa (im juxtaglomerulären Apparat JGA, 13) messen im distalen Tubulus (10) den Durchfluss des Harns und seine Natriumchloridkonzentration. Ein zu niedriger Harndurchfluss oder eine zu geringe NaCl-Konzentration wird von der Macula densa als Zeichen einer verminderten Durchblutung der Glomeruli (6) aufgenommen. Zur Erhöhung der glomerulären Durchblutung vermittelt die Macula densa an die juxtaglomerulären Zellen im JGA den Reiz, Renin ins Blut abzugeben. Im Blut wandelt das Enzym Renin Angiotensinogen in Angiotensin I um.
Aus Angiotensin I entsteht nun unter Einwirkung des Enzyms ACE das hochwirksame Angiotensin II. ACE steht für angiotensin converting enzyme, es wird hauptsächlich in den Endothelzellen der Lungen- und der Nierengefäße gebildet.
Unter Einfluss von Angiotensin II ziehen sich die Gefäße zusammen (Vasokonstriktion), wodurch der Blutdruck deutlich steigt.Außerdem bewirkt Angiotensin II
- die Freisetzung des Hormons Aldosteron aus der Nebennierenrinde.
- die Freisetzung des Antidiuretischen Hormons ADH aus dem Hypophysenhinterlappen
- eine gesteigerte Rückresorption von Natrium und Wasser aus den Nierentubuli ins Blut, wodurch die Natriumkonzentration im Blut, das Blutvolumen und somit der Blutdruck insgesamt ansteigen
ADH bewirkt- eine Verminderung der Wasserausscheidung (antidiuretische Wirkung), somit bleibt mehr Flüssigkeit in den Glomeruli und daher mehr Druck
Die durch Aldosteron verstärkte Rückresorption von Natrium geht im Gegenzug mit einer gesteigerten Kaliumabgabe aus dem Blut in die Tubuli einher. Bei hoher RAAS-Aktivität sinkt die Kaliämie.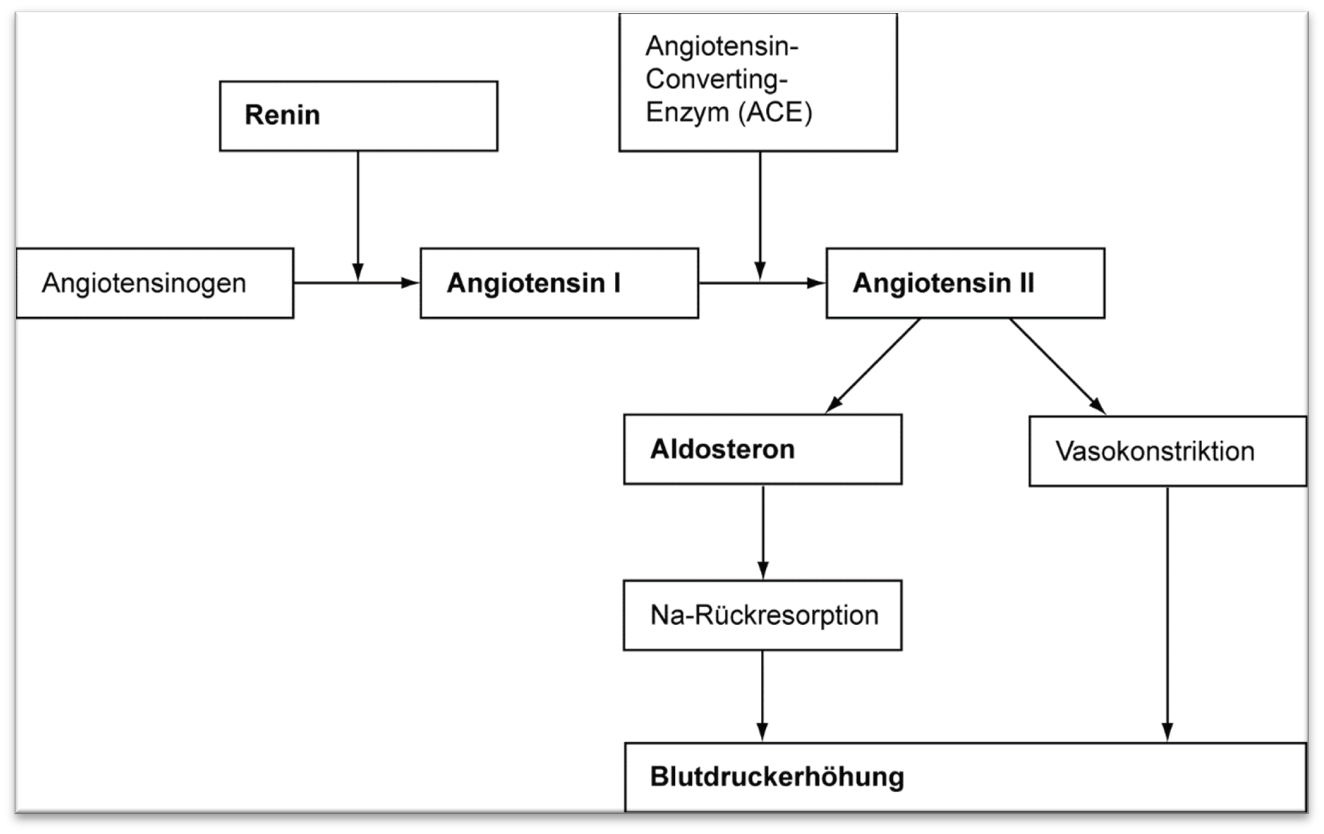
Abbildung: Renin-Angiotensin-Aldosteron-System (RAAS). Copyright: arche medica Berlin
ACE-HemmerACE-Hemmer gehören zur Klasse der Antihypertensiva, der Medikamente zur Behandlung einer arteriellen Hypertonie. Ihre blutdrucksenkende Wirkung erzielen sie durch Blockierung der ACE-Ausschüttung. Dadurch hemmen sie die Umwandlung von Angiotensin I in Angiotensin II, somit wiederum die Vasokonstriktion und die verstärkte Ausschüttung von Aldosteron.Aktivitäten 0 - Erkläre den Mechanismus des Renin-Angiotensin-Aldosteron-Systems und seine Auswirkungen auf
-
Lernziele
Am Ende Deiner Arbeit mit dieser Lerneinheit solltest Du folgende Fragen beantworten können:
- Wie werden medizinisch
die Begriffe Azidose und Alkalose definiert? Nenne bitte
die exakten Werte, um die es geht!
- Welche drei
Regulationsmechanismen besitzt der Organismus für seinen Säure-Basen-Haushalt?
- Vervollständige die
leeren Zellen der untenstehenden Tabelle mit den wichtigsten Ursachen und
Symptomen der Azidose und der Alkalose!
Viel Spaß beim Lernen!
Der pH-Wert im Körper
Der pH-Wert zeigt die Konzentration von (freien) H+-Ionen in einer Lösung an.
- Je mehr H+-Ionen in einer Lösung, desto saurer (azider) die Lösung und desto niedriger der pH-Wert
- Je weniger H+-Ionen in einer Lösung, desto basischer (alkalischer) die Lösung und desto höher der pH-Wert
- Neutrale Lösung pH-Wert = 7
- Saure Lösung pH-Wert < 7
- Basische Lösung pH-Wert > 7
Die Stoffwechselreaktionen des Körpers können nur in einem bestimmten pH-Bereich optimal ablaufen.
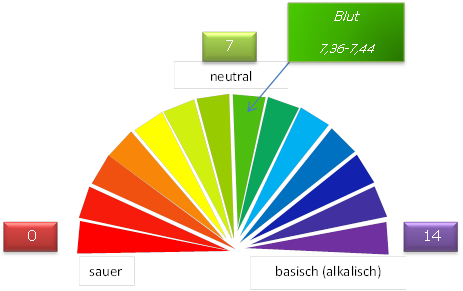 Abbildung: Der pH-Wert des Blutes liegt im leicht alkalischen Bereich. Copyright: arche medica Berlin
Abbildung: Der pH-Wert des Blutes liegt im leicht alkalischen Bereich. Copyright: arche medica Berlin
Der physiologische pH-Wert des Blutes liegt zwischen 7,36 und 7,44
- Azidose heißt pHBlut <
7,36
- Alkalose heißt pHBlut
> 7,44
Regulationsmechanismen
Lunge
Sauerstoff - O2 - wirkt im Blut basisch, Kohlendioxid - CO2 - sauer.
Durch die Atmung wird mehr oder weniger O2 eingeatmet, mehr oder weniger CO2 abgeatmet.Blut
Im Blut reguliert ein Bicarbonatpuffersystem den pH-Wert. Es geht so (das musst Du nicht lernen!)
H2CO3 (Säure) ↔ H+ + HCO3- (Base). Als "Bicarbonat" wird oft in der Medizin das HCO3--Ion bezeichnet, das chemisch korrekt Hydrogenkarbonat heißt.Niere
Durch aktive Sekretion von Säuren oder Basen im Tubulus wird der pH eingestellt. Die Ausscheidung saurer Valenzen (H+-Ionen) geschieht mittels Bindung an Puffersubstanzen im Urin, wie Anionen, organische Säuren oder Phosphate - der Urin hat so einen pH-Wert von etwa 6. Bei zu vielen basischen Stoffwechselprodukten im Blut geben die Puffersubstanzen überschüssige H+-Ione wieder frei und die Nieren scheiden überschüssige H+-Ionen mit dem Urin aus.Entgleisungen des Säure-Basen-Haushaltes
Wenn der pH-Wert des Blutes unter 7,36 liegt, spricht man von Azidose, wenn er über 7,44 liegt, spricht man von Alkalose. (auch wenn diese Werte, chemisch gesehen, eigentlich im alkalischen Bereich liegen).
Jede dieser Entgleisungen ergibt sich entweder aufgrund
- einer Störung im
Atmungssystem: respiratorische Azidose bzw. Alkalose
- einer Störung außerhalb des Atmungssystems: nicht-respiratorische oder metabolische Alkalose bzw. Azidose, denn in den meisten Fällen der nicht-respiratorischen Entgleisungen liegt die Ursache im Stoffwechsel.
Respiratorische Azidose
Eine respiratorische Azidose entsteht immer dann, wenn die Abatmung von Kohlendioxid gestört ist. Häufige Ursachen sind Lungenerkrankungen mit Ventilationsstörung (Asthma bronchiale, COPD, Lungenemphysem) oder eine Dämpfung des Atemantriebs durch Medikamente (Opiate).
Respiratorische Alkalose
Bei jeder Überreizung des Atemzentrums wird zuviel ein- und ausgeatmet und damit zuviel CO2 abgeatmet. Am häufigsten entsteht die respiratorische Alkalose durch psychogene Hyperventilation. Aber auch Fieber, Schädel-Hirntraumen, Meningitis, Enzephalitis, Sepsis und Leberzirrhose können eine Hyperventilation auslösen. In chronischen Fällen versuchen die Nieren eine Gegenregulation, indem sie im Nierentubulussystem weniger Wasserstoffionen und mehr Bicarbonat ausscheiden.
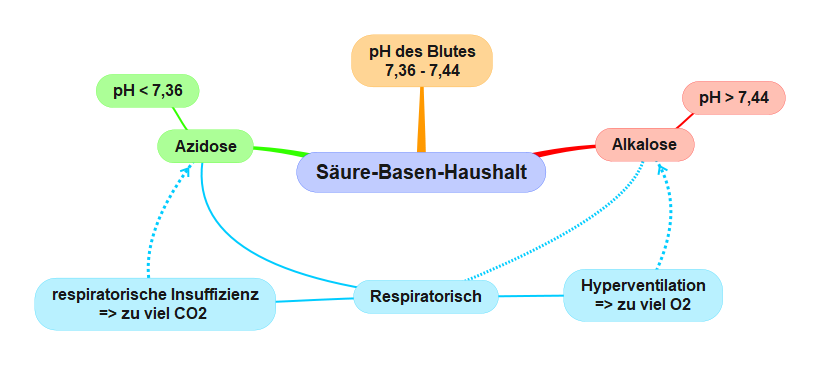 MindMap Säure-Basen-Haushalt - Entgleisungen respiratorisch. Copyright: arche medica Berlin
MindMap Säure-Basen-Haushalt - Entgleisungen respiratorisch. Copyright: arche medica BerlinNicht-respiratorische ("metabolische") Azidose
- Diabetische Ketoazidose: Bei Diabetikern von Typ 1 führt der absolute Insulinmangel zu verstärkter Lipolyse (Verbrennung von Fett zur Energiegewinnung), am Ende dieser Reaktion entstehen Fettsäuren, die in der Leber zu Ketonkörpern umgewandelt werden. Diese führen zur Übersäuerung des Blutes.
- Urämische Azidose bei chronischer Niereninsuffizienz
Nicht-respiratorische ("metabolische") Alkalose
Die metabolische Alkalose entsteht durch Verlust von Säuren, z. B. bei starkem Erbrechen oder endokrinen Störungen (wie M. Cushing und M. Conn). Der Organismus versucht, durch Hypoventilation die Störung auszugleichen, was aber natürlich nur begrenzt möglich ist.
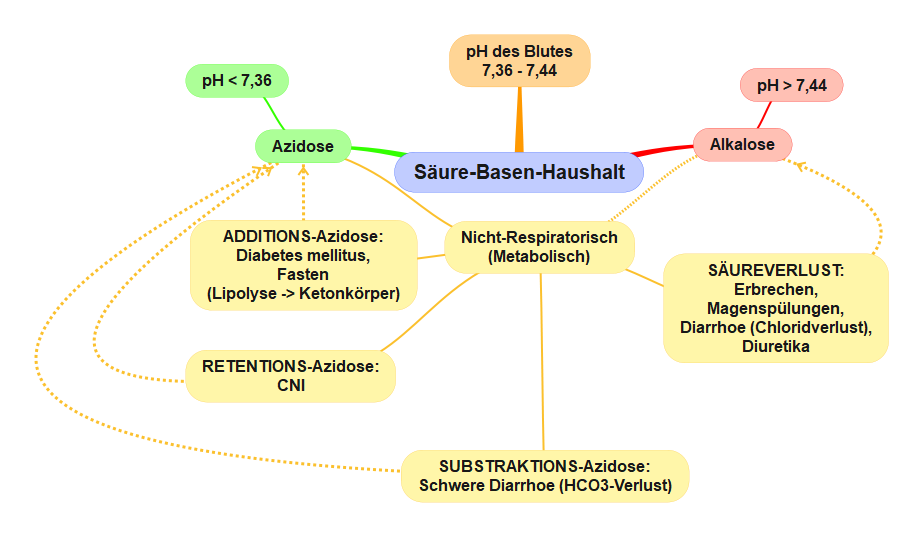 MindMap Säure-Basen-Haushalt - Entgleisungen nicht-respiratorisch (metabolisch). Copyright: arche medica Berlin
MindMap Säure-Basen-Haushalt - Entgleisungen nicht-respiratorisch (metabolisch). Copyright: arche medica Berlin Deine MindMaps kannst Du hier herunterladen:
Deine MindMaps kannst Du hier herunterladen:
Säuren-Basen-Haushalt - Entgleisungen respiratorisch
Säuren-Basen-Haushalt - Entgleisund nicht-respiratorisch (metabolisch)Aktivitäten 2 - Wie werden medizinisch
die Begriffe Azidose und Alkalose definiert? Nenne bitte
die exakten Werte, um die es geht!
-
Lernziele
Am Ende Deiner Arbeit mit dieser Lerneinheit solltest Du folgende Frage beantworten können:
- Zähle
in physiologischer Richtung der Harnaufbereitung und -ausscheidung die
Organe ("Abschnitte") des Harnapparates vollständig auf!
Viel Spaß beim Lernen!
Harnableitenden Organe
- Nierenbecken (Pyelon)
- Harnleiter (Ureter)
- Harnblase (Vesica urinaria)
- Harnröhre (Urethra)
Das Nierenbecken (Pyelon)
Die ableitenden Harnwege beginnen mit den Sammelrohren. Diese vereinigen sich zu den Papillengängen, die an den Nierenpapillen in die Nierenkelche münden. Die acht bis zehn Nierenkelche vereinigen sich am Nierenhilus zum Nierenbecken. Das Nierenbecken besteht aus einem Bindegewebssäckchen. In der Wand des Nierenbeckens liegen auch glatte Muskelfasern, die den Abtransport des Urins in die Harnleiter fördern.
Beginn
Ende
Wandschichten
Funktion
Nierenkelche
Ureter
Mukosa
Submukosa
Muskularis
Adventitia
Entleerung in Ureter (Peristaltik abwechselnd rechts und links) , Aufnahmevolumen des Nierenbeckens ca. 6-10 cm³
Der Harnleiter (Ureter, plural: Ureteren)
Das Nierenbecken verengt sich nach unten zum Harnleiter. Die beiden Harnleiter (Ureteren) sind etwa 2,5 mm dicke und 30 cm lange Schläuche, die retroperitoneal in das kleine Becken ziehen und dort in die Harnblase einmünden. Die Einmündungsstelle ist dabei so in die Blasenwand eingewebt, dass sie als Ventil wirkt.
Die Harnleiter verfügen über drei physiologische Engstellen:
- Übergang aus dem Nierenbecken in den Harnleiter am Nierenhilus
- Kreuzungsstellen der Harnleiter mit den großen Beckengefäßen
- Eintritt der Harnleiter in die Blase
Beginn
Ende
Länge
Wandschichten
Funktion
Nierenbecken
Blase
20-30 cm
Mukosa
Submukosa
Muskularis
Adventitia
Peristaltischer Weitertransport des Harns, Prädilektionsstelle für Koliken
Die Harnblase (Vesica urinaria)
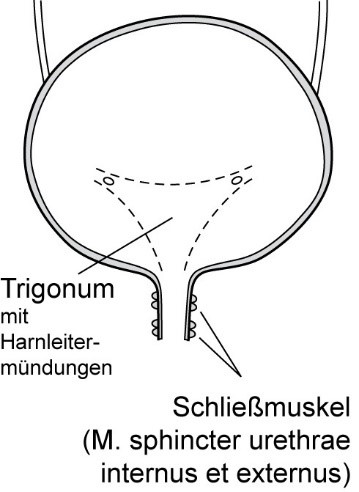
Die Harnblase ist ein aus glatter Muskulatur gebildetes Hohlorgan. Sie liegt vorne im kleinen Becken direkt hinter der Symphyse und den Schambeinen. Das Dach der Harnblase wird vom Peritoneum (Bauchfell) bedeckt.
Die Blasenschleimhaut kleidet das Hohlorgan aus und ist deutlich gefaltet; nur in einem kleinen dreieckigen Feld am hinteren, unteren Blasenfeld ist sie völlig glatt (Detrusor vesica/M. detrusor). Dieses vorne spitz zulaufende Blasendreieck wird in seinen oberen hinteren Eckpunkten durch die Mündungsstellen der beiden Harnleiter und vorne unten durch die Austrittsstelle der Harnröhre (Urethra) markiert.
Am Beginn der Harnröhre, also am vorderen Eckpunkt des Blasendreiecks, verdicken sich die Muskelfasern der Harnblase zum inneren Schließmuskel (M. sphincter internus). Zusätzlich wird die Harnröhre durch den äußeren Schließmuskel (M. sphincter externus) verschlossen, der aus quergestreiften Muskelfasern des Beckenbodens gebildet wird.
Lage
Anatomie
Wandschichten
Funktion
Zwischen Symphyse und Rektum, Fundus von Peritoneum überzogen
Mukosa
Submukosa
Muskularis
Serosa/Adventitia
Sammeln und Speichern des Harns (500 bis max. 1000 ml, ab 1500 ml Rupturgefahr, Männer mehr Volumen als Frauen);
ab 150 ml gehen Impulse ans Gehirn – je mehr Volumen, desto höher die Impulsfrequenz;
unwillkürliche Entspannung des inneren Sphinkters, willkürliche Entspannung des äußeren Sphinkters;
Entleerung immer vollständig, Restharn ist pathologisch
Entleerung der Harnblase
Das maximale Fassungsvermögen der Harnblase beträgt etwa 800 ml, der Drang zur Blasenentleerung (Miktion) tritt aber bereits bei einer Blasenfüllung von ca. 350 ml auf.
Die Miktion ist ein willkürlich ausgelöster, dann aber reflektorisch ablaufender Prozess.
- Zuerst kontrahiert die glatte Muskulatur der Blasenwand.
- Dadurch erweitert sich die Harnröhre im Bereich des inneren Schließmuskels (M. sphincter internus).
- Danach erschlafft der äußere Schließmuskel (M. sphincter externus).
- Der Urin kann nun durch die Harnröhre abfließen, wobei die Entleerung der Blase durch die Kontraktion der Bauch- und Beckenbodenmuskulatur unterstützt wird.
Der Füllungsgrad der Harnblase wird durch Dehnungsrezeptoren in der Blasenwand registriert und über afferente Nervenfasern in den Hirnstamm gemeldet. Übersteigt die Muskeldehnung ein bestimmtes Maß (entsprechend einer Harnmenge von ca. 350 ml), so nimmt die Zahl der von den Dehnungsrezeptoren an das ZNS geleiteten Impulse zu und im Großhirn wird ein Gefühl des Harndrangs ausgelöst. Die glatte Muskulatur wird vom Sympathikus gehemmt und vom Parasympathikus aktiviert. Der äußere Schließmuskel wird durch das willkürliche Nervensystem innerviert.
Die Harnröhre (Urethra)
Beginn
Ende
Länge
Wandschichten
Funktion
Blase
Körperöffnung
Frauen: 4 cm, anfällig für aufsteigende Infektionen (E. coli)
Männer: ca. 20 cm
Mukosa
Submukosa
Muskularis
Adventitia
Transport des Harns (beim Mann auch der Samenflüssigkeit) aus dem Körper
 Deine Lerntabelle über die ableitenden Harnorgane kannst Du hier herunterladen.Aktivitäten 0
Deine Lerntabelle über die ableitenden Harnorgane kannst Du hier herunterladen.Aktivitäten 0 - Zähle
in physiologischer Richtung der Harnaufbereitung und -ausscheidung die
Organe ("Abschnitte") des Harnapparates vollständig auf!
-
Du hast die Anatomie und Physiologie der Harnorgane ordentlich bearbeitet! Nun kannst du prüfen, was hängengeblieben ist! Mit nur 8 Fragen in Deinem Test Anatomie und Physiologie der Harnorgane. Du kannst den Test so oft wiederholen, wie Du willst. Das Bestehen dieses Tests ist Voraussetzung, um den Test Pathologie der Harnorgane zu starten.
Viel Erfolg!
Zwischentest Anatomie und Physiologie der Harnorgane. Aktivitäten 1 -
LE 1 Glomerulonephritiden
LE 2 Degenerative Nierenerkrankungen - Diabetische Nephoangiopathie
LE 3 Degenerative Nierenerkrankungen - Nephrotisches Syndrom
LE 4 Chronische Niereninsuffizienz (CNI)
LE 5 Akutes Nierenversagen (ANV)
LE 6 Harnwegsinfekte
LE 7 Urolithiasis, Nephrolithiasis (Nierensteinleiden)
LE 8 Weitere Nieren- und Harnwegserkrankungen
Aktivitäten
LE 4 Lückentext Chronische Niereninsuffizienz
LE 5 Zuordnung Akutes Nierenversagen
LE 6 Allgemeine Empfehlungen Harnwegsinfekte
LE 6 Multiple choice-Quiz Glomerulonephritis-Pyelonephritis
Zwischentest
Abschlusstest
Aktivitäten 0 -
Lernziele
Wir wollen Dir helfen, die wichtigsten Symptome, Verlaufsformen und Komplikationen der Glomerulonephritiden (GN) zu lernen.
Nach dem Durcharbeiten dieser Lerneinheit solltest Du folgende Fragen beantworten können:- Nenne die zwei obligaten Symptome der akuten GN!
- Nenne drei fakultative Symptome der akuten GN!
- Kannst Du die Symptome der GN erklären?
Wie kommt es zu- Makrohämaturie?
- Proteinurie?
- Ödemen?
- Hypertonie?
- Nierenschmerzen?
- Welche sind die drei häufigsten klinischen Verlaufsformen der chronischen GN?
- Welche langzeitigen Medikamente können - außer Analgetika - eine interstitielle Nephritis auslösen?
Viel Spaß beim Lernen!
Glomerulonephritiden: seltene Krankheiten, nicht seltenes Prüfungsthema!
In dieser Lerneinheit werden die wichtigsten Aspekte der Glomerulonephritiden (GN) vorgestellt, die eine Untergruppe der Glomerulopathien sind. Glomerulopathien sind keine häufigen Erkrankungen. Zum Beispiel geht aus einer Studie[1] aus den Jahren 2003 bis 2008 in Mecklenburg-Vorpommern (Einzugsgebiet Schwerin) eine Prävalenz[2] der Glomerulopathien - zum 31.12.2008 - von 26,5 pro 100.000 Einwohner hervor. Das entspricht 0,265 %o. Von den untersuchten Patienten (in dieser Studie) hatten 63 % eine primäre, 31,5 % eine sekundäre Glomerulonephritis (vaskulär bedingt - z. B. bei Diabetes mellitus, oder systemisch - z. B. bei einer Kollagenose wie Lupus).
Die Glomerulonephritis als solche ist allerdings die häufigste Ursache für eine terminale Niereninsuffizienz. Deshalb ist wohl die GN innerhalb des Harnapparates ein häufiges Prüfungsthema.
Es gibt mehrere Einteilungen der Glomerulonephritiden. Sie sind primär oder sekundär, angeboren oder erworben, und außerdem histologisch sehr unterschiedlich. In der Nephrologie werden sie meistens nach histologischen (geweblichen) Gesichtspunkten eingeteilt, denn davon hängt größtenteils ihre Prognose ab: Minimal-Change-GN, Membran-Proliferative GN, Mesangio-Proliferative GN, Fokal-Segmentale Glomerulosklerose, um nur einige zu nennen. Wir beschränken uns hier auf eine Einteilung nach dem Verlauf (akute GN, chronische GN) und fügen als weitere entzündliche Erkrankung des Nierenparenchyms die Interstitielle Nephritis (Analgetikanephropathie) hinzu; diese ist keine Glomerulopathie, kann aber wie eine GN mit einer chronischen Niereninsuffizienz enden.
[1] Schweisfurth, Anna: "Epidemiologie und Prognose der Glomerulonephritis unter evidenzbasierter Therapie in Westmecklenburg" (Dissertation zur Erlangung des akademischen Grades Doktor der Medizin an der Universität Rostock, Rostock 2010)
[2] Anzahl der Erkrankten zu einem bestimmten Zeitpunkt
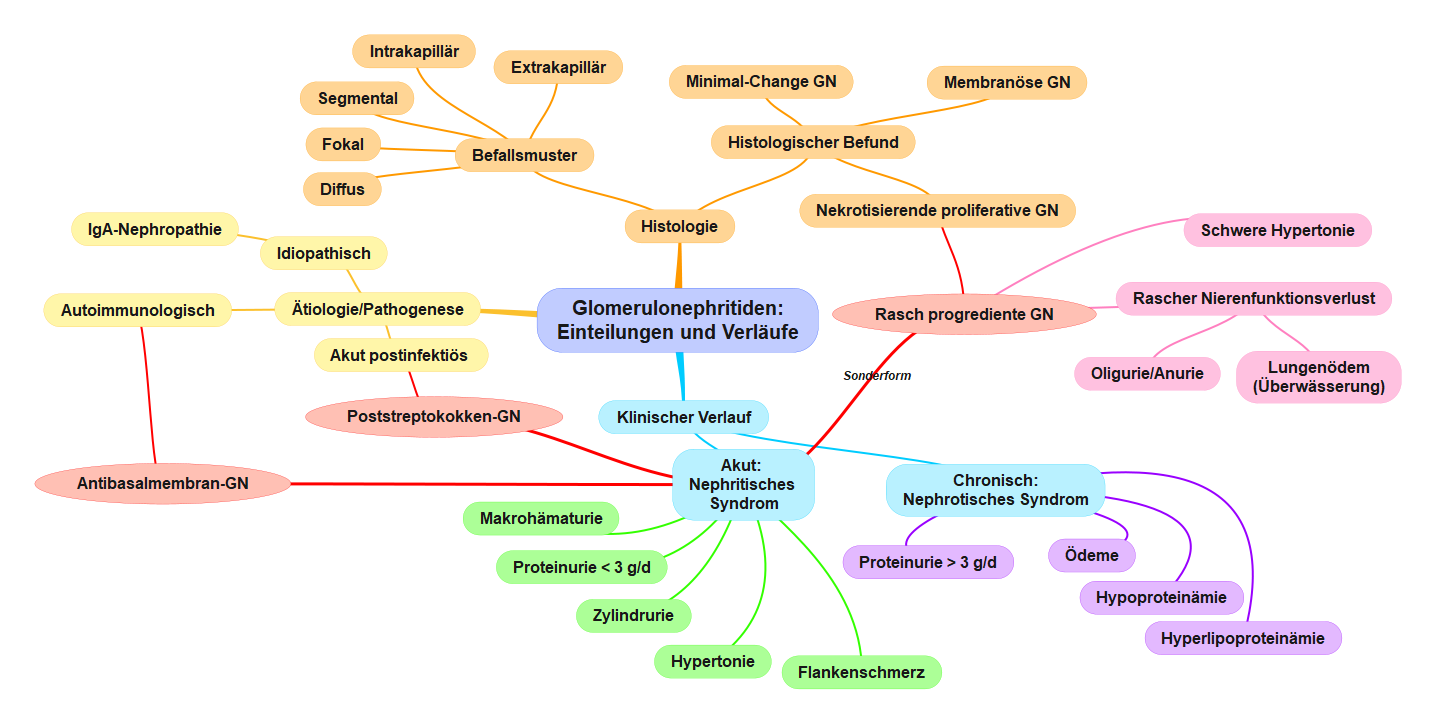 MindMap Glomerulonephritiden - Einteilungen und Verläufe. Copyright: arche medica Berlin
MindMap Glomerulonephritiden - Einteilungen und Verläufe. Copyright: arche medica Berlin

Diese MindMap kannst Du hier herunterladen.
Akute Glomerulonephritis
Die Vorgänge im Einzelnen sind bei den meisten Glomerulonephritiden nicht geklärt, bekannt sind jedoch verschiedene zugrunde liegende Mechanismen, bei denen immer das Immunsystem beteiligt ist. Das heißt, der Körper greift die Nieren selbst an.
Die weitaus größte Gruppe ist dadurch gekennzeichnet, dass sich Immunkomplexe bilden, die an den Glomeruli Entzündungsreaktionen verursachen. Diese Antigen-Antikörper-Komplexe können als Folge anderer Krankheiten (z. B. Streptokokkeninfekt, Lupus erythematodes, Periarteriitis nodosa, Purpura rheumatica) durch gegen Bakterienantigene gebildete Antikörper entstehen, im Blut zirkulieren und sich an den Nierenkörperchen ablagern. Dort setzen sie eine Reihe schädigender Mechanismen in Gang.
Seltener (ca. 5 %) wird eine Glomerulonephritis durch Autoantikörper gegen die Basalmembran des Glomerulus verursacht, die sich streng linear an die Membran binden und zu deren Schädigung führen (Anti-Basalmembran-Antikörper-Nephritis sowie Anti-GBM-Nephritis; auch isoliert als rasch fortschreitende extrakapilläre Glomerulonephritis).
Weitere Formen der Glomerulonephritis werden über aktivierte T-Zellen oder Komplement verursacht.
Es existiert eine Vielzahl verschiedener Glomerulonephritiden, die sich diesen Mechanismen unterordnen lassen, aber im Einzelnen sehr unterschiedlich verlaufen, unterschiedliche mikroskopisch sichtbare Veränderungen zeigen, verschieden behandelt werden und sich hinsichtlich der Prognose unterscheiden. Auf der anderen Seite kann eine Glomerulonephritis vorwiegend als primäre oder als sekundäre begleitend bei Systemerkrankungen (z. B. Kollagenose, Goodpasture-Syndrom) ablaufen, wobei wiederum das breite Spektrum der Verlaufsformen abgedeckt werden kann.
Definition
Abakterielle Entzündung der Nierenkörperchen (Glomeruli); vorwiegend junge Menschen bis zum 30. Lebensjahr betroffen
Ursachen
- Poststreptokokken-Glomerulonephritis
Zweiterkrankung nach einer Streptococcus-pyogenes-Infektion (ß-hämolysierende Streptokokken der Gruppe A). Seltener sind andere Erreger ähnlich beteiligt (Corynebakterium diphtheriae, Masern-Virus, Salmonella typhi, Leptospira, Rickettsia prowazeckii, u. a.). Die Prognose ist gut.
Diese akute Glomerulonephritis ist die Folge einer Immunkomplexablagerung in den Glomeruli (Immunkomplexe sind histologisch nachweisbar). Aus diesem Grund gehöhrt sie nicht zu den Organbeteiligungen des rheumatischen Fiebers
→ Kurs Bewegungsapparat, Pathologie LE 11 Akuter Gelenkrheumatismus (Rheumatisches Fieber)
- Autoimmunerkrankung, seltenere Form der akuten Glomerulonephritis. Es werden von körpereigenen Plasmazellen Antikörper gegen die Basalmembran der Glomeruli gebildet. Der Verlauf ist meist perakut und führt in kurzer Zeit zum Nierenversagen mit Dialysepflicht (rasch progrediente Form). Die Prognose ist schlecht.
- Eine weitere Ursache stellt der Diabetes mellitus dar.
Symptome
Nicht selten sind symptomarme und symptomlose Verläufe.
Durch die Entzündung wird die Basalmembran durchlässiger für Blutzellen und Eiweiße, man unterscheidet
- Obligate Symptome: Makrohämaturie, Proteinurie, Zylindrurie
- Fakultative Symptome: Oligurie, Ödeme, Hypertonie, evtl. Schmerzen im Nierenlager (DD: Klopfschmerz eher Pyelonephritis), Müdigkeit, Kopfschmerzen
Ein mittlerweile rein historischer Begriff ist die Volhard-Trias (auch: Bright-Trias), bestehend aus Hämaturie, Proteinurie und Ödemen.
Erklärung der Symptome
- Makrohämaturie: durch erhöhte Durchlässigkeit der Basalmembran sind Erythrozyten im Urin sichtbar
- Proteinurie: erhöhte Permeabilität der Basalmembran für Bluteiweiße, v. a. für die Albumine als kleinste Proteine. Eine Proteinurie (Proteine ↑ im Urin) führt zur Hypoproteinämie (Proteine ↓ im Blut).
- Zylindrurie: Zylinder sind Ausgussformen der durch die Tubuli zusammengepressten Erythrozyten. Die Ursache für die Erythrozyturie liegt damit proximal vom Tubulus, d. h. im Glomerulus.
- Hypertonie: Durch den Eiweißverlust entsteht eine Hypovolämie, die das RAAS verstärkt aktiviert. Es kommt zu einer Natrium-Retention und damit zu Hypertonie. Bei der renalen Hypertonie ist die Erhöhung des diastolischen Drucks typisch.
- Nierenschmerzen: Durch den erhöhten Kapseldruck kann es zu Schmerzen im Nierenlager kommen.
- Müdigkeit
und Kopfschmerzen sind unspezifische Krankheitszeichen
Komplikationen
- akutes Nierenversagen (Dialysepflicht)
- nephrotisches Syndrom
- selten:
Übergang in chronische Glomerulonephritis
Verläufe
- Ausheilung
- oder: siehe Komplikationen
- Sonderform:
Die rapid-progressive Glomerulonephritis hat einen schnellen Verlauf und
führt häufig in Wochen oder Monaten zum Tod durch Niereninsuffizienz.
Diagnose
- UrinuntersuchungBlutuntersuchung:
BSG ↑,
Leukozytose möglich, Kreatinin und Harnstoff ↑ (beginnende Niereninsuffizienz),
Antistreptolysin-Titer (AST), Auto-Antikörper durch
immunologische Tests nachweisbar. Blutduckmessung (Hypertonie).
Hämaturie
Proteinurie
Harnsediment: Erythrozyten-Zylinder
- Blutuntersuchung:
BSG ↑,
Leukozytose möglich, Kreatinin und Harnstoff ↑ (beginnende Niereninsuffizienz),
Antistreptolysin-Titer (AST), Auto-Antikörper durch immunologische Tests
nachweisbar. Blutduckmessung (Hypertonie).
Therapie
- Abhängig vom Typ. Behandlung der Grunderkrankung.
- Penicillin (Post-Streptokokken-GN), Immunsuppressiva (Autoimmun-GN), Kortikoide, Kochsalz ↓, Blutdruck ↓
- Ggf. § 34 IfSG beachten (Behandlungsverbot bei pyogenen Streptokokken); Antibiotikapflicht
Chronische Glomerulonephritis
Definition
- über
Jahre schleichend progressive Glomerulonephritis unklarer Genese, häufig
Zufallsbefund bei Routineuntersuchungen, vorwiegend junge Menschen unter
30 Jahren betroffen
Ursachen
- Unklar.
In der Mehrzahl der Fälle findet sich keine akute Glomerulonephritis in
der Anamnese.
Symptome
- Mikrohämaturie und Proteinurie. Das klinische Bild der Krankheit ist individuell sehr variabel, grob können drei Verlaufsformen unterschieden werden
- Hypertone Verlaufsform: Es kommt zum renalen Hochdruck (Eiweißverlust → Hypovolämie → RAAS → Na+-Retention + Vasokonstriktion → Hypertonie). Komplikationen: Herzinfarkt, Schlaganfall
- Ödematöse Form: Es kommt zum Absinken des kolloidosmotischen Druckes durch Hypoproteinämie. Komplikationen: Lungenödem, akute Linksherzinsuffizienz
- Nephrotische Form: Es kommt zur großen
Proteinurie (sowohl Albumine als auch Globuline) und damit auch zum Absinken
der γ-globuline
(Antikörper). Komplikationen:
Infektanfälligkeit, Abwehrschwäche
Diagnose
- Labor (Blut, Urin)
- Ultraschall
- Biopsie
Komplikationen
- Nephrotisches Syndrom
- Chronische
Niereninsuffizienz (CNI, chronisches Nierenversagen)
Therapie
Meist ist keine ursächliche Therapie verfügbar, symptomatische Behandlung des Bluthochdrucks. Flüssigkeitsbeschränkung und kochsalzarme Diät sind manchmal nützlich, eine normale Flüssigkeitszufuhr (2 l/d) kann aber auch zur Erhaltung der Nierenfunktion angezeigt sein. Die Ausheilung ist schwierig und weitere Schäden müssen vermieden werden. Die meisten Patienten entwickeln unvermeidlich eine chronische Niereninsuffizienz und sind dialysepflichtig.
Interstizielle Nephritis (Analgetikanephropathie)
Eine langjährige Einnahme von Analgetika kann Nierenschäden verursachen. Schmerzmittel drosseln die Durchblutung der Nieren und dadurch die Harnproduktion somit stauen sich Wasser und Mineralstoffe im Körper. Dies stellt eine Belastung dar, die im schlimmsten Fall zum Nierenversagen führt. Auch Antibiotika, harntreibende Arzneimittel (Diuretika) sowie Gicht- und Rheumamittel können die Nieren schwächen.
Definition
Abakterielle, meist medikamenteninduzierte, Entzündung von Nierentubuli und Interstitium. Sind Bakterien ursächlich, so handelt es sich um die Pyelonephritis.
Ursachen
- Chronischer Analgetikamissbrauch
- Antibiotika
- Diuretika
- Zytostatika
Symptome
- im Frühstadium oft ohne Symptome
- leichte Anämie
- Kopfschmerzen, Müdigkeit
- schmutzig-braune
Hautfarbe
Komplikationen
- Papillennekrose mit Flankenschmerz, Fieber und Hämaturie
- Tubulusschädigung
- Niereninsuffizienz
- gehäuftes
Auftreten von Urotheliomen und Mammakarzinomen
Diagnose
- Urin:
Leukozyturie ohne Bakteriurie, Erythrozyturie, evtl. Proteinurie
Therapie
- ursächlich:
Absetzen der auslösenden Medikamente (wenn möglich!)
- symptomatisch: Dialyse bei Niereninsuffizienz
Aktivitäten 1 -
Lernziele
Nach Deiner Arbeit über das nephrotische Syndrom solltest Du in der Lage sein, diese Fragen zu beantworten:
- Wie lautet die Definition des nephrotischen Syndroms?
- Welcher Wert ist dabei entscheidend?
- Was sind bei Erwachsenen die häufigsten Ursachen des nephrotischen Syndroms?
- Nenne und erkläre fünf Befunde bzw. Symptome des nephrotische Syndroms!
- Nenne mindestens drei Komplikationen des nephrotischen Syndroms!
Viel Spaß beim Lernen!Definition
Das nephrotische Syndrom ist ein Sammelbegriff für einen Symptomkomplex degenerativer Veränderungen der Nieren mit unterschiedlichen Ursachen. Es ist durch massiven Eiweißverlust (große Proteinurie > 3,5 g pro Tag, in manchen Fällen bis zu 30 g/d) und eine veränderte Konzentration von bestimmten Eiweißfraktionen im Blut gekennzeichnet und auch definiert.Die Störung führt nicht nur zum Verlust von Albumin, sondern auch weiterer Proteine, u. a. Immunglobuline, Antithrombin III, Erythropoetin, Transferrin, Vitamin D-bindendes Protein.Nephrotisches Syndrom = "Eiweißverlustniere"Pathomechanismen
Diskutiert werden zwei mögliche Pathomechanismen
- Underfill-Konzept
Proteinurie → Hypalbuminämie → Aktivierung des RAAS → Natrium- und Wasserretention → Ödeme - Overfill-Konzept
Primär tubulärer Defekt → Natrium- und Wasserretention → Ödeme
Ursachen
- Primär
- Entzündung im Nierenparenchym: Glomerulonephritis: Minimal change-GN, bei Kindern die häufigste Ursache (80 %)
- Pyelonephritis
- Sekundär (> 50 % bei Erwachsenen, < 10 % bei Kindern)
- Diabetische Nephropathie (> 50 %): Spätfolge von Diabetes mellitus als Glomerulosklerose, bei Erwachsenen die häufigste Ursache
- Präeklampsie bei Schwangerschaftsinduzierter Hypertonie (SIH)
- Amyloidose: Seltene Erkrankung, aber zu 4 % die Ursache für ein nephrotisches Syndrom. Amyloide (Eiweißformen) werden übermäßig produziert und in Geweben und Organen eingelagert, u. a. in Gehirn (Demenz), Herz (Herzinsuffizienz), Nervensystem und Nieren, und stören dort den Stoffaustausch. An der Niere entsteht ein nephrotisches Syndrom.
- Kollagenosen (SLE)
- Infektionskrankheiten: HIV, Malaria, Hepatitis C, HIV
- Plasmazellmyelom (Multiples Myelom, Plasmozytom): Bence-Jones-Proteinurie
- Seltene Ursachen
- Medikamente: NSAR
- Schwere Vergiftungen, z. B. Schwermetalle wie Arsen, Blei, Quecksilber oder Cadmium schädigen die Zellen
- Paraneoplastisches Syndrom bei malignen Tumoren
- erhöhte Thromboseneigung, dadurch Nierenvenenstauung
→ Kurs Onkologie, LE 3 Tumormarker, Metastasierung und paraneoplastische Syndrome
- erhöhte Thromboseneigung, dadurch Nierenvenenstauung
Symptome
- Proteinurie (große Proteinurie mit >3,5 g/Tag)
- Hypalbuminämie: Ödeme, vorrangig im Gesicht, in ausgeprägten Fällen auch Lungenödem, bei Kindern häufig Aszites
Hyperlipoproteinämie: Folge der Hypalbuminämie. Zur Kompensation des niedrigen kolloidosmotischen Druckes synthetisiert die Leber mehr Lipoproteine (Erhöhung der Triglyzeride und des Cholesterins), jedoch ohne Einfluss auf die Ödeme. Außerdem ist der enzymatische Abbau der Lipoproteine in der Niere gestört.
- Hyperkoagulabilität (25 - 40 % der Patient*innen): Thrombosen und Thromboembolien durch den Verlust von Antithrombin III und die Hyperviskosität
- Erhöhte Infektneigung durch Hypoglobulinämie (IgG-Mangel)
Komplikation
- Chronische Niereninsuffizienz aus ungeklärten ursächlichen Faktoren
- Anämie durch den Verlust von Erythropoetin und Transferrin
- Hypertonie durch die Natriumretention
- Koronare Herzkrankheit durch die Dyslipidämie und die Hypertonie
- Knochenerkrankungen durch den Verlust an Vitamin D-bindendes Protein
Diagnose
- Klinische Inspektion und Palpation: Ödeme
- Urin: Proteinurie, spezifisches Gewicht erhöht
- Blut
- Serumeiweißelektrophorese (Albumine und gamma-Globuline vermindert, alpha2- und beta-Globuline relativ erhöht)
- Cholesterin und Triglyzeride erhöht
- Bei Niereninsuffizienz harnpflichtige Stoffe erhöht
- IgG und Antithrombin III vermindert
Therapie
- Ursächlich
- Beseitigung der schädigenden Ursache
- Diät: eiweiß- und kochsalzarm
- Flüssigkeitsbilanzierung
- Medikamente
je nach Ursache (Diuretika, Thromboseprophylaxe, Therapie der
Hypertonie und der Hypercholesterinämie, Glukokortikoide)
Aktivitäten 0 -
Lernziele
Nach dem Durcharbeiten dieser Lerneinheit solltest Du folgende Fragen beantworten können:
- Gib mit Deinen eigenen Worten eine möglichst exakte aber auch knappe Definition der Chronischen Niereninsuffizienz (CNI)!
- Erstelle
eine Gegenüberstellung der einzelnen physiologischen Aufgaben der Niere
und - bei ihrem Versagen - der Symptome als Teil einer CNI!
- Ergänze
die Abbildung des Menschen (am Ende der Lerneinheit) mit den einzelnen
Symptomen der CNI, die Du gerade gelernt hast!
Viel Spaß beim Lernen!
Begriffsklärung
Im engeren Sinne bedeutet chronische Niereninsuffizienz (CNI) ein sich über längere Zeit entwickelnder Verlust der Nierenfunktionen. Im Akutfall spricht man von akutem Nierenversagen (ANV)
Die CNI ist gekennzeichnet durch eine progressive Verschlechterung der Nierenfunktion bis zum vollständigen Nierenversagen. Der Körper kann giftige Stoffwechselprodukte nicht mehr ausscheiden und sammelt diese im Blut an (Urämie). Zusätzlich kommt es zu einer Überwässerung, da die Nieren die aufgenommene Flüssigkeit nicht mehr vollständig ausscheiden können.
Neben der Ausscheidungsfunktion hat die Niere aber noch weitere Aufgaben wie die Bildung verschiedener Hormone, die u. a. für die Blutbildung wichtig sind, die Steuerung des Blutdrucks und die Regulierung des Knochenstoffwechsels. Somit betrifft ein chronisches Nierenversagen auch andere Körperfunktionen: Der Blutdruck, der Hormon- und Vitamin-Haushalt oder das Blutgerinnungssystem verändern sich. Wenn nur noch fünf bis zehn Prozent des Nierengewebes funktionieren, spricht man von einem schweren Nierenversagen.
Definition
progressive Einschränkung der Nierenfunktionen (Ausscheidung der harnpflichtigen Substanzen, Regulationsfunktionen im Wasser-Salz- und Säuren-Basen-Haushalt, etc.) bis zum vollständigen Nierenversagen
Ursachen
- meist Diabetes mellitus
- Hypertonie
- Glomerulopathie (Glomerulonephritis
- Nieren-Tbc
- Zystenniere
- Schmerzmittelabusus
- Tumoren der Niere
Symptome
Anfangsstadium- Polyurie durch eine Hypertrophie der noch intakten Nephrone ohne entsprechende Vergrößerung des Tubulusapparates
- später: Oligurie und Oligoanurie
Urämisches Stadium- progressiver Anstieg der harnpflichtigen Substanzen im Blut (Kreatinin, Harnstoff)
- anfangs ohne, später mit Urämiesymptomen (ZNS, Haut, GIT, Herz, etc. betroffen – siehe „Symptome der Urämie“)
- Störungen im Elektrolythaushalt: Ödeme, auch Lungenödem, Hirnödem
- Herzrhythmusstörung (Hyperkaliämie), evtl. Hypertonie, auch Hypotonie
- Störung der endokrinen Funktionen: Anämie durch Mangel an Erythropoetin, Knochenerkrankungen durch mangelnde Vitamin D-Produktion
Endstadium- Foetor uraemicum
- Oligoanurie, Anurie
- Bewusstseinsverlust
- urämisches Koma
Symptome der Urämie
Urämisches Koma (Coma uraemicum)
Schwere Bewusstseinsstörung: im Verlauf Verwirrung, Somnolenz, Sopor, Koma. Foetor uraemicus: Urinöser Körpergeruch, auffällig bei sonst gepflegtem Erscheinungsbild.Diagnose
Labor
- harnpflichtige Substanzen (Harnstoff und Kreatinin) im Serum erhöht
-
Kreatinin-Clearance zeigt eine verminderte glomeruläre Filtrationsrate (GFR)
- Hypoproteinämie
- Hyperkaliämie
- spezifisches Gewicht des Harns vermindert
- Bestimmung der glomerulären Filtrationsrate (Abnahme der GFR auf < 15 ml/min stellt Dialyse-Indikation dar)
Therapie
- Therapie der Grunderkrankung
- Diät: vorwiegend eiweiß- und phosphatarm, ausreichend Flüssigkeitszufuhr
- Flüssigkeitszufuhr (2-2,5 Liter) und Gabe von Diuretika
- Antihypertensive Therapie in der Regel mit einem ACE-Hemmer oder einem AT1-Antagonisten (auch "Sartane", Hemmung der Angiotensin II-Rezeptoren Subtyp 1)
- Versorgung der Komplikationen, z. B. Eisen- und Ferritinsubstitution zur Behandlung einer renalen Anämie, Substitution von Vitamin D zur Vorbeugung einer renalen Osteopathie
- Nierenersatztherapien: Hämodialyse oder Peritonealdialyse (künstliche Blutfiltration durch den Dialyseapparat), Nierentransplantation
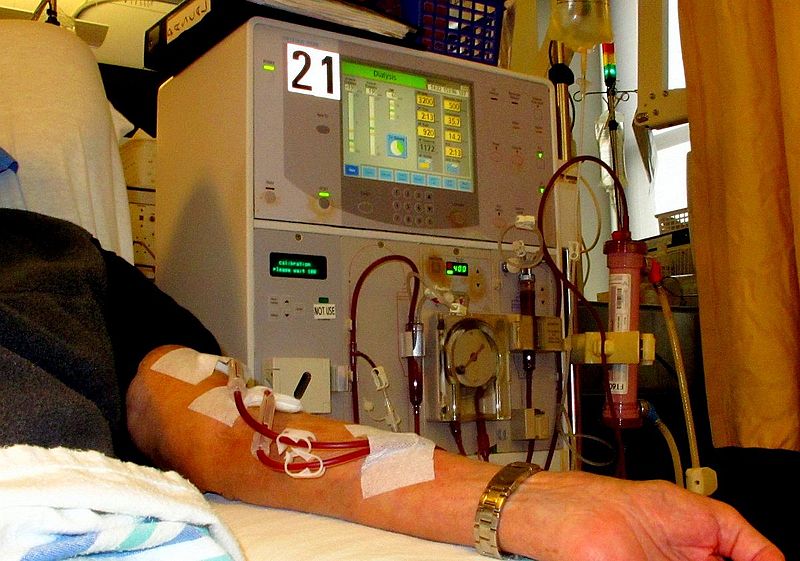
Abbildung: Patient bei der Hämodialyse (Bild: Anna Frodesiak - eigenes Wert, Wikipedia) Hier findest Du einen Link der Deutschen Gesellschaft für Nephrologie zur Patienteninformation über Stadien der Niereninsuffizienz und die GFRAktivitäten 1
Hier findest Du einen Link der Deutschen Gesellschaft für Nephrologie zur Patienteninformation über Stadien der Niereninsuffizienz und die GFRAktivitäten 1 -
Lernziele
Nach dem Durcharbeiten dieser Lerneinheit solltest Du folgende Fragen beantworten können:
- Wie werden
die Ursachen des akuten Nierenversagens klassischerweise eingeteilt?
- Welche ist
nach dieser Einteilung die allerhäufigste Ursachenform des ANV? Nenne
dafür konkrete Situationen (Dafür musst Du das Thema "Notfall"
bereits gelernt haben)
Viel Spaß beim Lernen!
Definition
Plötzlicher, häufig reversibler, Funktionsausfall der Nieren mit Versiegen der Harnausscheidung und einem Anstieg der harnpflichtigen Stoffe im Blut.
Ursachen (klassische Einteilung)
Prärenal (vor der Niere gelegen)- 70 % der Fälle
- Verminderung des effektiven Blutvolumens (z. B. Kreislaufversagen/Schock, Blutdruckabfall, Herzinsuffizienz), dadurch Niereninfarkt (der Filtrationsdruck ist nicht ausreichend).
- Es kommt
dadurch sekundär zu ischämisch bedingten Schädigungen von Nephronen.
Der Organismus versucht in solchen Fällen durch Aktivierung des Renin-Angiotensin-Aldosteron-Systems (RAAS), Katecholamin-Ausschüttung und erhöhte ADH-Ausschüttung eine Gegenregulation vorzunehmen. Dies führt zu einer verminderten Ausscheidung von Wasser und Natrium.
Renal (in der Niere gelegen)- 20 % der Fälle
- Primäre Schädigung von Nephronen. Im Rahmen dieser direkten Schädigungen kommt es häufig zu ausgedehnten Tubulusnekrosen, die zur Ablagerung von Zelltrümmern im Tubuluslumen.
- Hämolyse
- großflächige Muskelquetschungen (führen zu Verstopfung des Tubulusapparates durch Hämoglobin bzw. Myoglobin)
- entzündlich (Goodpasture-Syndrom, Rapid progressive Glomerulonephritis, Vaskulitis, Pyelonephritis, interstitielle Nephritis)
- Toxische Schädigung der Nierentubuli durch körpereigene Gifte (z.B. bei Pankreatitis, Schwangerschaftsgestose, Hämolyse) und zugeführte Gifte (z.B. E605, Anilin, Zytostatika, Drogen, Kontrastmittel)
- hämolytisch urämisches Syndrom (HUS)
- Rhabdomyolyse
- Bence-Jones-Proteine und Hyperkalzämie im Rahmen eines Plasmozytoms
Postrenal (nach der Niere gelegen)- 10 % der Fälle
- Harnwegsobstruktion (Prostatahypertrophie, Tumoren, Nierensteine). Durch die Obstruktion kommt es zur Anurie und zur Druckerhöhung oberhalb des Abflusshindernisses. Dadurch wird die Durchblutung der Niere gedrosselt.
- Urolithiasis
- Prostatahyperplasie
- Tumoren
- Stenosen
- Sonstige
Abflusshindernisse
Verlauf
Stadium 1: Schädigungsphase- Harnmenge ~ 500 ml
- Symptome der jeweiligen Ursache
Stadium 2: Oligoanurische Phase- Harnmenge < 500 ml
- Elektrolytstörungen:
- Hypertonie, Ödeme, Herzrhythmusstörungen (Na+-/Ka+-Retention)
- schlaffe Muskulatur und schwache Reflexe (Kalziumretention)
- Azidose (H+-Retention)
- Urämische Symptome (selten)
- Gicht (Harnsäureretention)
- Café-au-lait-Colorit (Urobilinogen-Retention)
- Tremor, Bewusstseinstrübung (Harnstoffretention)
Stadium 3: Polyurische Phase- Überkompensation mit > 2 l Harnmenge und massiver Elektrolytausscheidung
- Hypotonie, Exsikose (Natrium-/Wasseraussch.)
- Herzflimmern, Tachykardie (Kaliumausscheidung)
- Tetanie (Kalziumausscheidung)
- Alkalose, Bradypnoe (H+-Ausscheidung)
Stadium 4: Regenerationsphase- Auch:
Resitutio, Wiederherstellungsphase
Normalisierung der Nierenfunktion
Abheilung
Komplikationen
- Lungenödem
- Herzrhythmusstörungen (Hyperkaliämie)
- Urämie
- Organversagen wg. dramatischer Elektrolytverschiebung
- chronisches
Nierenversagen
Therapie
- Ursächlich
- Diuretika
- Hämodialyse
(ohne Dialyse droht in der Regel Urämie und Tod)
 Zuordnungsaufgabe über die Ursacheneinteilung des ANV. Gutes Gelingen!
Zuordnungsaufgabe über die Ursacheneinteilung des ANV. Gutes Gelingen!
Aktivitäten 1 - Wie werden
die Ursachen des akuten Nierenversagens klassischerweise eingeteilt?
-
Lernziele
Nach dem Durcharbeiten dieser Lerneinheit solltest Du folgende Fragen beantworten können:
In der schriftlichen Überprüfung werden klassischerweise Fragen gestellt, bei denen Du genau zwischen den Symptomen eines Harnwegsinfektes (HWI) und die einer Glomerulopathie unterscheiden sollst! Doch welche sind die Kardinalsymptome eines HWI? Erstelle eine Gegenüberstellung dieser Symptome mit denen einer Glomerulonephritis!- Wie viel häufiger sind Frauen von einer
Pyelonephritis betroffen als Männer?
- Wie handelst Du bei einem männlichen
Patienten mit folgender Anamnese: Brennende Schmerzen beim Wasserlassen,
trüber Ausfluss aus der Harnröhre und (als ob es nicht genügte!)
prosmikuitives Sexualverhalten?
Viel Spaß beim Lernen!
Besonderheiten der Harnwegsinfekte
Harnwegsinfekte (HWI) sind die häufigsten Erkrankungen der Harnwege. Sie sind häufig einmalig und heilen folgenlos ab. Bei Patienten mit schwacher Immunabwehr können sie allerdings chronisch-rezidivierend auftreten und die aszendierenden Erreger können das Nierenparenchym dauerhaft schädigen. Frauen, Kleinkinder und Patienten mit Diabetes mellitus sind am häufigsten von HWI betroffen, wobei die Inzidenz der HWI bei Männern mit zunehmendem Lebensalter die von Frauen erreicht. HWI sind außerdem die häufigsten nosokomialen (im Krankenhaus erworbenen) Infektionen.
Urethritis
Ursachen
Entzündung durch Colibakterien (z. B. Escherichia coli), Erregerreservoir ist der Darm → Ausbreitung vom Darm zur Urethra möglich bei zusätzlichen Gunstfaktoren wie: Katheterisierung, Konstitution/Abwehrschwäche, Diabetes mellitus (Minderdurchblutung), Kälte
Die Häufigkeit der Erreger einer infektiösen Urethritis ist epidemiologisch zwischen Mann und Frau sehr unterschiedlich: bei Frauen überwiegen E. coli, die anatomisch bedingt vom Darm in die Harnwege aufsteigen können, bei Männern sind unter den sexuell übertragbaren Erregern die Chlamydien am häufigsten vertreten. Urethritiden werden unterteilt in gonorrhoischer Urethritis GU (auch: spezifische Urethritis) und nicht-gonorrhoischer Urethritis NGU (auch: unspezifische Urethritis). Zur Gonorrhoe als spezifische Infektionskrankheit verweisen wir auf den Kurs "Infektionslehre, Infektionskrankheiten und IfSG"!Symptome
Miktionsstörungen: Algurie mit Brennen/Jucken. Eitriger Ausfluss ist ein starker Verdachtsmoment auf eine spezifische (gonorrhoische) Urethritis und bedeutet für Heilpraktiker absolutes Behandlungsverbot!
Komplikationen
- Beim
Mann: Periurethritis,
Kavernitis (Entzündung greift auf das Umliegende Bindegewebe der Urethra
bzw. auf den Schwellkörper des Penis über), Prostatitis, Zystitis
- Bei
der Frau: Zystitis, Pyelonephritis, seltener (meistens nur bei Chlamydien
oder Gonokokken): Ovariitis, Adnexitis.
Therapie
siehe Zystitis
Zystitis (Blasenentzündung)
Eine Zystitis ist eine Entzündung der Harnblasenschleimhaut. Meist verläuft sie aufsteigend, das heißt von der Harnröhre kommend (durch Keime auf der Haut und in der Perianalgegend). Bei diesen Keimen handelt es sich zu 80% um Darmbakterien: Escherichia coli. Es kommen aber auch andere Erreger, wie zum Beispiel Klebsiellen, Enterokokken, Staphylokokken und Streptokokken in Frage. Aufgrund der kürzeren Harnröhre kommt eine Zystitis häufiger bei Frauen vor, außerdem leiden ältere Männer mit einer Prostatavergrößerung infolge des nicht ablaufenden Restharns an dieser Erkrankung.
Definition
Entzündung der Harnblasenschleimhaut
- Frauen: junge, sexuell aktive Frauen erkranken am häufigsten, Übergang von Urethritis (Urethritis und Zystitis sind oft assoziiert), begünstigt durch die kurze Urethra.
- Bei Männern ist eine isolierte Zystitis selten; Die Zystitis tritt als Folge einer Urethritis oder einer Harnverhaltung auf, meistens bei älteren Männern im Zusammenhang mit einem Abflusshindernis (benigne Prostatahyperplasie, Prostatitis, Prostatakarzinom
Ursachen
- Übergang von Urethritis (Urethritis und Zystitis sind bei Frauen oft assoziiert)
- 80 % der Fälle Escherichia coli (E. coli)
- Außerdem: Klebsiellen, Enterokokken, Staphylokokken, Streptokokken, Proteus
Risikofaktoren
- Ungenügende Flüssigkeitsaufnahme
- Sexuelle Aktivität ("Honeymoon-Zystitis")
- Anatomische Anomalien
- Unzureichende oder auch übertriebene Hygiene
- Unterkühlung
- Hormonelle Veränderungen: Pubertät, Wechseljahre, Schwangerschaft, Antibabypille
- Geschwächtes Immunsystem
- Strahlentherapie
- Stoffwechselstörungen wie Diabetes mellitus und Gicht
- Analgetikaabusus
- Urologische Untersuchungen
- Blasenkatheter
- Verlegung durch z.B. Steine und Tumoren (z. B. Prostataadenom)
- Blasenfunktionsstörungen
Symptome
Miktionsstörungen- Dysrurie
- Algurie (Brennen)
- Strangurie
- Pollakisurie
- Trüber, flockiger Urin
- Hämaturie
- Schmerzen in der Blasengegend
Aber Achtung! Bei Männern verläuft eine Zystitis viel schwerer und schmerzhafter als bei Frauen, häufig auch wegen einer begleitenden Prostatitis. Fieber kommt vor.
MindMap Urethritis-Zystitis. Copyright: arche medica Berlin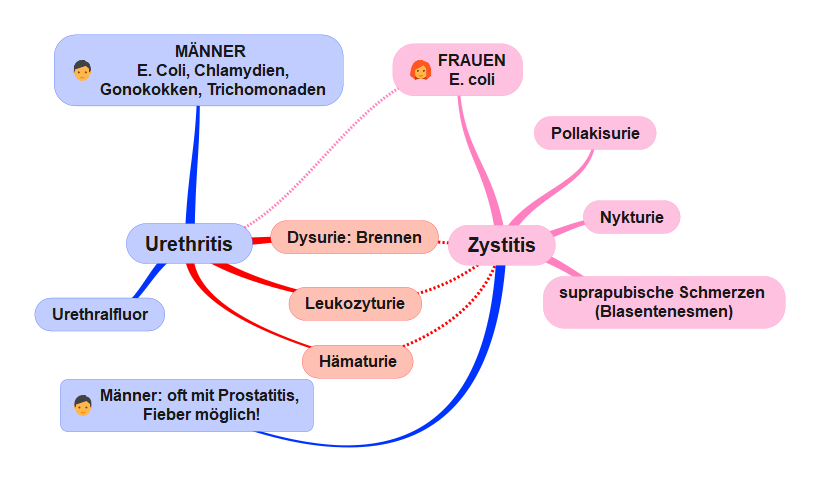
 Diese MindMap kannst Du hier herunterladen.
Diese MindMap kannst Du hier herunterladen.
Diagnose
Urin-Labor- Leukozyturie
- Bakteriurie
- Nitrit
Komplikationen
- Aszendierende Infektion: Pyelonephritis
- Urosepsis
Therapie
Antibiotika, viel trinken, Wärme, Bettruhe, warme Fußbäder
Bei akuter Zystitis als erstmalige Erkrankung besteht aufgrund der Sorgfaltspflicht Behandlungsverbot, weil die Symptomatik auch bei Tbc, Gonorrhoe und Blasen-CA auftreten kann. Abgeklärte, rezidivierende Zystitiden dürfen vom Heilpraktiker behandelt werden.Pyelitis, Pyelonephritis (PN)
Infektion des Nierengewebes und Nierenbeckens. Sie kann akut oder chronisch verlaufen. Bei Frauen treten akute Infektionen etwa 100-mal häufiger auf als bei Männern. Meist entwickelt sich die akute Nierenbeckenentzündung aus einer aufsteigenden Harnwegsinfektion.
Definition
Entzündung des Nierenbeckens (Pyelitis) und des Nierenparechyms (der Kelche und des Interstitiums). Akut und Chronisch.
Ursachen
- Meist aszendierende Infektion (Urethritis à Zystitis à Pyelitis à Pyelonephritis) durch E. coli (aber auch: Proteus, Klebsiellen, Enterokokken, Pseudomonas aeruginosa, etc.)
- Auch deszendierende Ausbreitung: hämatogene Erregerausbreitung aus einem Erregerherd (z. B. Tonsillen, Zahnwurzel, Lymphknoten, NNH, Gallenblase, Bauchregion)
Begünstigende Faktoren
- Abflusshindernis der Harnwege, z. B.
- Nephrolithiasis (Nierensteinleiden)
- Harnleiterstriktur
- Reflux von Harnblase zum Nierenbecken über die Ureteren (vesico-ureteraler Reflux). Führt zur Stauung des Harns.
- Prostatahyperplasie
(Benigne Prostatahyperplasie BPH)
- Diabetes mellitus: dabei schwerere Verläufe als bei Nicht-Diabetiker
- Schwangerschaft: Pyelonephritis gravidarum
- Immunsuppression
- Anatomische Anomalien
- Funktionelle Störungen: Encephalomyelitis disseminata (MS), Querschnittlähmung
- Unterkühlung
- Geringe Harnbildung
- Sexuelle Aktivität
- Hyperurikämie (Gicht)
- Lange Bettlägerigkeit
- Iatrogen: Harnblasenkatheter
Akute Pyelitis
Definition
Infektion des Nierengewebes und Nierenbeckens. Sie kann akut oder chronisch verlaufen. Bei Frauen treten akute Infektionen etwa 100-mal häufiger auf als bei Männern. Meist entwickelt sich die akute Nierenbeckenentzündung aus einer aufsteigenden Harnwegsinfektion.
Symptome
- Meistens: plötzlich hohes Fieber (und Schüttelfrost) und starkes Krankheitsgefühl
- Dysurie
- Übelkeit/Erbrechen
- Klopfschmerzhafte Nierenlager
- Flankenschmerz
Verlauf
Zuvor bestehen häufig die Symptome einer Zystitis (Dysurie, Pollakisurie, Algurie), dann treten zusätzlich pyelitische Symptome hinzu: Fieber ggf. mit Schüttelfrost, starkes Krankheitsgefühl, Flankenschmerzen und heftige Klopfschmerzen im Nierenlager, ausstrahlend in das Abdomen, gelegentlich mit Übelkeit und Erbrechen.
Diagnose
- Labor
- Blut: starke BSG-Beschleunigung, CRP erhöht, Leukozytose mit Linksverschiebung,
- Urin: Proteinurie, Leukozytenzylinder, Nitrit, Bakterien
- Bildgebung: CT lässt Pyelitis/Pyelonephritis erkennen (Abgrenzung)
Komplikationen
- Chronifizierung, chronische Pyelonephritis (meist aber Ausheilung)
- Urosepsis
- Paranephretischer Abszess
- Pyelonephretische
Schrumpfniere mit Niereninsuffizenz
Therapie
- Antibiotika nach Antibiogramm
- Bei Obstruktion: Beseitigung des Abflusshindernisses
- Bermehrte Flüssigkeitszufuhr
- Bettruhe
- Wärme
Chronische Pyelonephritis
Meist unmerklich verlaufende, chronische Entzündung des Nierenbeckens und Nierenparenchyms.
Wird die akute Nierenbeckenentzündung nicht behandelt, können sich kleine Abszesse in der Niere bilden, die zu einer chronischen Entzündung oder Verminderung der Nierenfunktion führen. Sind die ableitenden Harnwege über längere Zeit verändert (vesikoureteraler Reflux, Harnleiterenge), kann sich aus einer akuten eine chronische Nierenbeckenentzündung entwickeln.
Symptome
- Zu Beginn lange symptomlos
- Rasche Ermüdbarkeit
- Kopfschmerzen
- Kein oder schwaches Fieber, evtl. unklare Fieberschübe
- Appetitlosigkeit
- Leichte Anämie
- Blutdruckanstieg
- Nierenfunktionsstörung
Im Schub: Leistungsschwäche, Abgeschlagenheit, Depressivität, Kopfschmerzen.
Die uncharakteristischen Symptome und der symptomarme Verlauf können zu der unbemerkten Entwicklung einer Niereninsuffizienz führen. Statistisch ist die chronische Pyelonephritis die häufigste Nierenerkrankung, wird aber viel seltener diagnostiziert als sie tatsächlich vorhanden ist.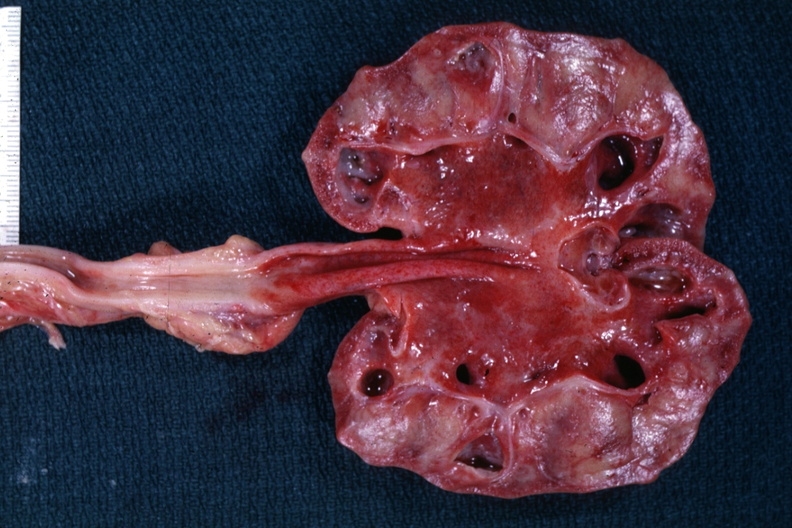
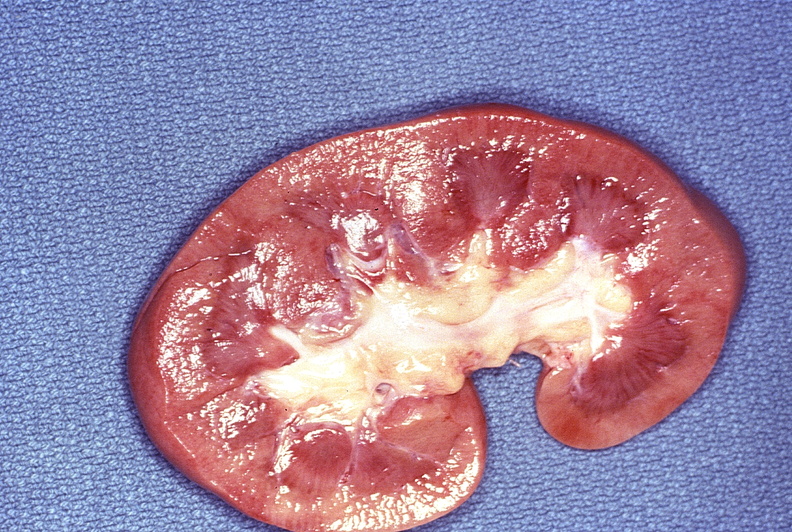 Abbildung: Chronische Pyelonephritis (Bild: PEIR Digital Library, © University of Alabama at Birmingham, Department of Pathology)
Abbildung: Chronische Pyelonephritis (Bild: PEIR Digital Library, © University of Alabama at Birmingham, Department of Pathology)Oben: chronische Pyelonephritis, hämarrohagische Entzündung und hydronephrotisch verschmälerter Nierenparenchymsaum bei einem Patienten mit Benigner Prostatahyperplasie (BPH) aber auch Analgetikaabusus (Phenacetin);
Unten normale Niere zum VergleichDiagnose
- Labor
Bei Harnwegsinfek Leukozytose, Bakteriurie, Leukozyturie, Leukozytenzylinder im Harnsediment, evtl. Hämaturie - Bildgebende
Verfahren: Sonographie (Ultraschall), Röntgen – typisch: einseitige
Schrumpfung, während eine glomerulonephritische Schrumpfung symmetrisch
ist. Weiterhin: Verplumpung der Nierenkelche, narbige Einziehungen der
Nieren-oberfläche etc.
Komplikationen
- Schrumpfniere
- Nephrotisches Syndrom (Proteinurie)
- Vernarbung und Zerstörung von Nierengewebe → Niereninsuffizienz
- Renale Hypertonie
- Urosepsis
Therapie
- Antibiotika nach Resistenzbestimmung durch Antibiogramm
- Viel trinken
- Ggf. Therapie der chronischen Niereninsuffizienz
- Ggf. Behandlung der renalen Hypertonie
- Ggf. operative Korrektur der Stenosen der ableitenden Harnwege und anderer Refluxursachen.

Hier ein Film über das Bild der Zystitis bei Männern:

Die Symptome und Ursachen der Glomerulonephritiden und der Pyelonephritis sind häufig Gegenstand von Prüfungsfragen und es gilt, beide Krankheitsgruppen nicht zu verwechseln! Dieses kannst Du jetzt mit Deinem Multiple choice-Quiz üben. Gutes Gelingen!

Allgemeine Empfehlungen bei rezidivierenden Harnwegsinfekten
Diese Aufgabe kannst Du einsenden. Viel Erfolg!
Aktivitäten 3 - Wie viel häufiger sind Frauen von einer
Pyelonephritis betroffen als Männer?
-
 Du hast erfolgreich den Zwischentest Anatomie und Physiologie der
Harnorgane bestanden und die Pathologie zu den Harnorganen durchgearbeitet. Nun
kannst Du hier Dein Gelerntes überprüfen. Mit 26 Originalprüfungsfragen in Deinem Zwischentest Pathologie der Harnorgane
Du hast erfolgreich den Zwischentest Anatomie und Physiologie der
Harnorgane bestanden und die Pathologie zu den Harnorganen durchgearbeitet. Nun
kannst Du hier Dein Gelerntes überprüfen. Mit 26 Originalprüfungsfragen in Deinem Zwischentest Pathologie der Harnorgane Auch diesen Test kannst Du beliebig wiederholen. Aber Du musst ihn bestehen für den Abschlusstest in diesem Kurs.
Viel Erfolg!
Aktivitäten 0 -
 Gratulation! Du hast die den Zwischentest Anatomie und Physiologie sowie den Zwischentest Pathologie der Harnorgane bestanden.
Gratulation! Du hast die den Zwischentest Anatomie und Physiologie sowie den Zwischentest Pathologie der Harnorgane bestanden. Nun bist Du zugelassen zum Abschlusstest der Harnorgane. Viel Erfolg!
Aktivitäten 0